胃癌患者围手术期的营养治疗指南
高达80%的胃癌患者会出现不同程度的营养不良。研究表明,营养不良是影响胃癌患者预后的孤立危险因素,部分肿瘤患者的致死原因是营养不良及其相关并发症,而非肿瘤本身的侵袭与转移。
2019年初,国家癌症中心发布的最新一期全国癌症统计数据显示,2015年恶性肿瘤发病约392.9万人,死亡约233.8万人,胃癌是我国仅次于肺癌的第2高发的恶性肿瘤,也给我国肿瘤的防治带来严峻压力。
早期胃癌因肿瘤对机体的全身、局部影响较小,营养不良发生率低。在进展期胃癌,营养治疗是改善机体营养状况或纠正营养不良,使机体能够承受手术、放化疗等抗肿瘤治疗的基础。
合理的营养治疗是对伴有营养不良的胃癌病人实施有效治疗的突破口,了解病人的机体代谢变化特点及营养不良的发生机制,有利于对胃癌围手术期的营养不良进行针对性地预防和治疗。

胃癌患者如何进行营养治疗?
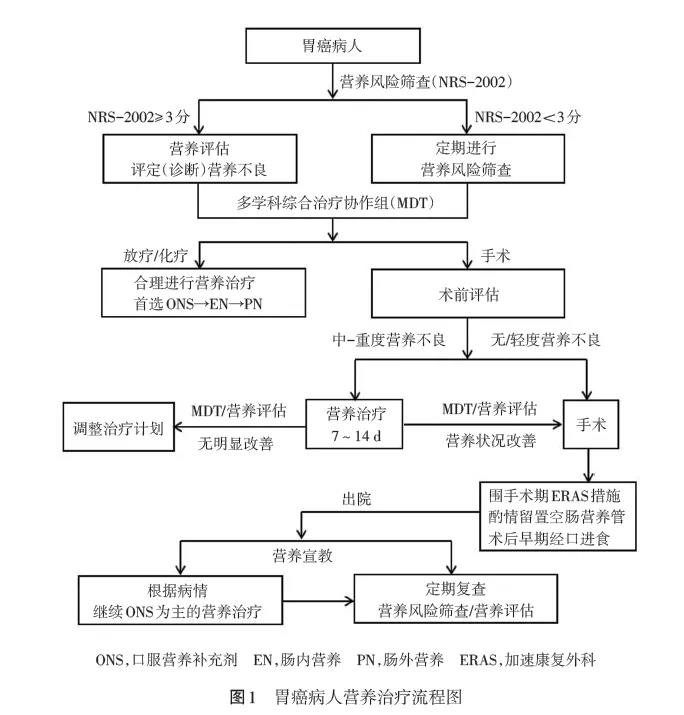
营养风险筛查
胃癌病人明确诊断后,须尽早进行营养风险筛查。
推荐采用营养风险筛查量表2002(nutritional risk screening 2002,NRS-2002)作为营养风险筛查工具进行评分。NRS-2002评分≥3分者具有营养风险,NRS-2002评分<3分者无营养风险。
营养评估
对于存在营养风险的病人,应进一步进行营养评估。
评估指标包括体重丢失量、体重指数(body mass index,BMI)、去脂肪体重指数(fat free mass index,FFMI)、血生化指标(如白蛋白)等,有条件时可采用病人主观整体评估量表(patient-generated subjective global assessment,PGSGA)进行营养评估。
临床诊断
2018年发布的GLIM共识指出,营养不良的诊断应首先采用有效的筛查工具(例如NRS-2002)进行营养风险筛查,明确病人存在营养风险。
在此基础上,须至少符合一项表现型指标和一项病因型指标,即可诊断营养不良。
表现型指标包括:
(亚洲地区)BMI<18.5(<70岁)或BMI<20(>70 岁)。
无意识的体重减轻:6个月内体重下降>5%,或6个月以上体重下降>10%。
通过有效的人体成分检测技术确定的肌肉量降低(去脂肪体重指数、握力等)。
病因型指标包括:
能量摄入量降低≤50%(>1周),或任何比例的能量摄入降低(>2周),或导致病人吸收不足或吸收障碍的慢性胃肠道症状。
急性疾病、损伤,或慢性疾病相关的炎症。
围手术期能量和蛋白质目标
胃癌病人围手术期能量的目标需要量推荐采用间接测热法实际测量,或按照25~30kcal/(kg · d)(1 kcal=4.184 kJ)来计算,蛋白质的目标需要量推荐按照1.2~1.5g/(kg·d)计算,根据病人实际情况适当调整。
术前营养治疗
胃癌病人实施营养风险筛查和营养评估后,若术前营养状况良好,无须营养治疗;重度营养不良病人或中等程度营养不良而须接受大手术的病人推荐在术前实施7~14 d营养治疗,有利于降低术后并发症发生率及病死率。
胃癌围手术期营养治疗首选口服营养补充剂(oralnutritional supplements,ONS)或肠内营养(EN),EN无法实施或EN无法提供充足的能量和蛋白质时应补充或选择肠外营养(PN)。
PN可以经中心静脉或经外周静脉进行输注,推荐采用中心静脉途径。预计PN输注>1周时,首选中心静脉途径。
大多数胃癌病人手术前无须长时间禁食水。无胃排空障碍的病人(糖尿病病人除外),麻醉前2~3 h可摄入适量含碳水化合物的清流饮料(例如12.5%的糖溶液)。
术中营养支持
术前营养状况差、术中判断并发症风险高、术后需要接受辅助放化疗或较长时间营养治疗的胃癌病人,推荐在术中留置空肠营养管。
首选经鼻放置鼻肠管,预计营养治疗时间>4周时,可选择经腹空肠造口置管。
EN的实施应根据肠道耐受性从低流量(20~30 mL/h)开始,根据病人的耐受情况逐渐增量,同时应密切监测病人的胃肠功能及管饲耐受性。
对良好耐受的病人,喂养量应在72 h内达到目标需要量,以优化营养治疗的疗效。对胃肠道耐受性较差的病人,喂养量可在7 d内逐渐达到目标需要量。
术后营养治疗
建议胃癌病人术后早期(24~48 h)恢复经口进食、ONS或EN。
EN建议从低浓度、小剂量开始,根据病人的耐受程度逐渐加量,EN提供的能量和蛋白质>50%目标需要量时可停用PN。
注意事项
1. 胃癌病人的营养治疗是综合治疗的一部分,应从疾病确诊开始,在多学科综合治疗协作组(multiple disciplin⁃ary team,MDT)讨论时参与治疗方案的制定和调整,贯穿抗肿瘤治疗的全过程。
2. 胃癌病人围手术期营养治疗的营养底物应保持合理的碳水化合物及脂肪的供能比例,可适当提高能量密度;注意补充生理需要量的维生素及微量元素,如铁、维生素B12、维生素D等。
3. 部分研究提示,围手术期合理应用免疫增强型EN制剂有利于维持瘦体重、减少术后感染并发症、缩短住院时间,但仍需更多的临床证据支持,不推荐常规应用。
4. 胃癌病人接受放疗和(或)化疗期间,建议定期进行营养风险筛查及营养评估,制定营养治疗计划,根据需要进行合理的营养治疗。
5. 胃癌病人在术前合并消化道梗阻或消化道出血时,营养治疗应以PN为主,纠正贫血及水电解质平衡紊乱,若梗阻及出血症状得以改善,在安全的前提下可谨慎尝试向EN过渡。
6. 出院后应根据病人的进食及营养状况,继续按需进行以ONS为主、3~6个月或以上的营养治疗。ONS以整蛋白配方为主,每天能量应达400~600 kcal以上。