特约综述 HER2阳性乳腺癌治疗标准的演变及挑战下篇
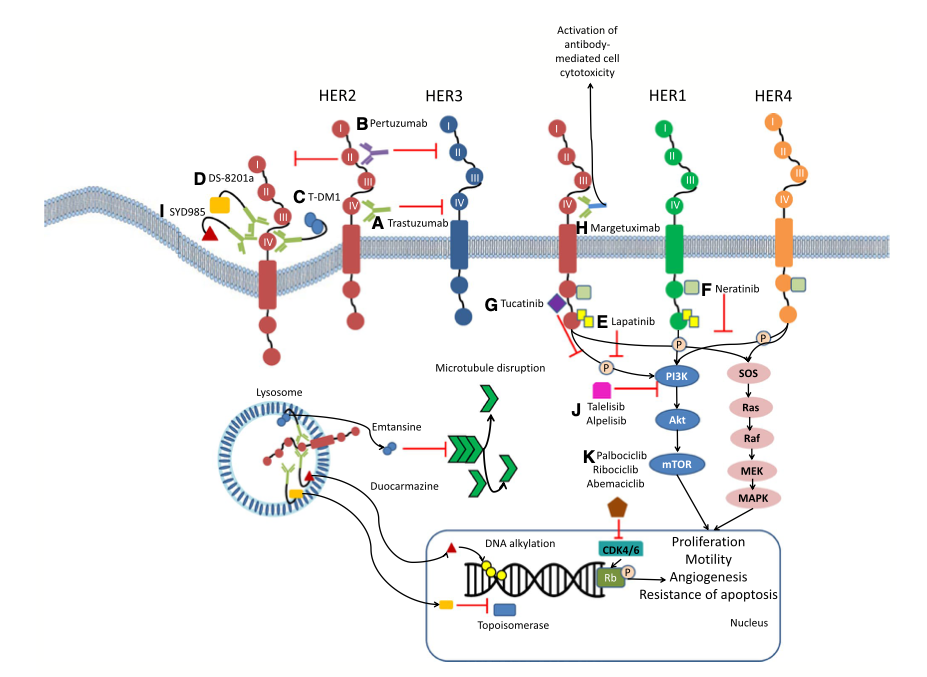
HER2阳性乳腺癌占乳腺癌整体人群的15%-20%,复发率高、生存率低、生物学行为差。乳腺癌的治疗策略不断发展和更新,显著改善了患者的预后,但有16%-22%的早期HER2阳性乳腺癌患者会出现复发,22%-25%患者存在原发或继发性抗HER2治疗的耐药,高达50%的晚期HER2阳性乳腺癌患者会发生脑转移,因此,迫切需要新的治疗策略去提高患者的生存。目前,已经有7种抗HER2靶向治疗药物获得美国FDA的批准用于HER2阳性乳腺癌患者(新)辅助/转移后的治疗(图1),虽然研究在不断的深入,但挑战仍然存在,治疗升阶梯和降阶梯理念是当前研究的热点。
 2020年8月19日,CA Cancer J Clin在线发表了一篇特约文章,其影响因子高达292.278,对HER2阳性乳腺癌治疗的升阶梯和降阶梯的优化治疗策略和最近FDA批准的改变治疗模式新的药物做了系统性综述。本文带来下篇,晚期HER2阳性乳腺癌治疗的进展与挑战。
2020年8月19日,CA Cancer J Clin在线发表了一篇特约文章,其影响因子高达292.278,对HER2阳性乳腺癌治疗的升阶梯和降阶梯的优化治疗策略和最近FDA批准的改变治疗模式新的药物做了系统性综述。本文带来下篇,晚期HER2阳性乳腺癌治疗的进展与挑战。

晚期HER2阳性BC治疗的进展和挑战
(一) 转移性HER2阳性BC
HER2阳性晚期乳腺癌(MBC)标准一线治疗是曲妥珠单抗+帕妥珠单抗联合紫杉类,这是基于CLEOPATRA临床试验的结果。该试验最终分析显示曲帕双靶联合多西他赛对比曲妥珠单抗+多西他赛可以带来持续的获益,8年OS分别为 37%和23%,且两组不良反应相似。CLEOPATRA试验改变了HER2+MBC一线治疗的策略,奠定了曲帕双靶联合化疗一线治疗的标准地位。
基于EMILIA研究结果,FDA将T-DM1作为抗HER2治疗失败的HER2+BC的二线标准方案进行推荐。目前三线及以上的治疗方案选择有限,可选方案有曲妥珠单抗联合化疗,拉帕替尼联合卡培他滨、拉帕替尼联合曲妥珠单抗、曲妥珠单抗联合卡培他滨和内分泌治疗联合抗HER2治疗。随着研究的深入,DS-8201a、奈拉替尼(neratinib)、tucatinib等药物已经获得FDA的审批。SOPHIA研究显示给予新型抗HER2药物margetuximab+化疗对比曲妥珠单抗+化疗可改善HER2+MBC的PFS。其他如免疫检查点抑制剂(阿替利珠单抗、avelumab和帕博利珠单抗)、CDK4/6抑制剂(哌柏西利、ribociclib、abemaciclib),创新ADC药物(SYD985、ZW25)、新的酪氨酸激酶抑制剂(TKI)poziotinib或中国自主研发吡咯替尼(pyrotinib),PI3K抑制剂Apelisib等进一步丰富HER2+MBC的治疗选择。
Trastuzumab deruxtecan(DS-8201a)
DS-8201a是由人源化HER2单克隆抗体曲妥珠单抗、肽基连接体、新型拓扑异构酶I抑制剂喜树碱衍生物(DX-8951衍生物DXd)耦联构建而成。临床前和临床活性研究表明DS-8201a在T-DM1耐药和HER2低表达肿瘤中也表现出了潜在的治疗作用。DESTINY-Breast 01是一项全球、多中心、开放II期研究,评价DS-8201a在168例既往接受过多线抗HER2治疗的HER2+MBC的疗效。所有受试者均曾经接受过曲妥珠单抗、T-DM1治疗,66%患者接受过帕妥珠单抗,54%患者接受过其他抗HER2靶向治疗。总缓解率为60.9%(95%CI:53.4%-68.0%),疾病控制率为97.3%(95%CI:93.8%-99.1%),中位PFS为16.4个月(95%CI:12.7月-未达到)。常见的不良反应AEs包括低级别血液学和消化道毒性,在FDA 批准的5.4 mg/kg的推荐治疗剂量下,值得重视的严重不良反应(SAE)是25例(13.6%)患者发生的间质性肺疾病以及4例死亡事件,需要引起重视。DS-8201a于2019年12月获得FDA批准用于≥2线抗HER2靶向治疗的HER2+MBC。此外,对比DS-8201a和医生选择的方案在HER2+MBC三线治疗疗效与安全性的Destiny-Breast 02研究、对比DS-8201a和T-DM1在二线治疗的Destiny-Breast 03以及验证DS-8201a对HER2低表达乳腺癌患者疗效的Destiny-Breast 04正在进行中。
Tucatinib
Tucatinib是一种口服、强效、HER2特异性TKI,在HER2+小鼠异种移植模型(包括颅内肿瘤异种移植模型)中,表现出良好的单药或与化疗/曲妥珠单抗联合治疗的活性。治疗HER2+晚期实体瘤的I期研究显示tucatinib组腹泻和皮疹的发生率和严重程度均低于HER2/EGFR双重抑制剂组,而且tucatinib在经过多线治疗的HER2+MBC患者中显示出了更强的抗肿瘤活性。随后,HER2CLIMB研究将612例既往接受过曲妥珠单抗、帕妥珠单抗和T-DM1的HER2+局部晚期或MBC以2:1的比例随机分配接受tucatinib+卡培他滨+曲妥珠单抗或安慰剂+卡培他滨+曲妥珠单抗。该试验独特之处在于入组患者近50%存在乳腺癌脑转移(BCBM)。Tucatinib组的中位PFS为7.8个月,对照组为5. 6个月(HR = 0.54, P < 0.00001),中位OS分别为21.9个月和17.4个月(HR = 0.66, P < 0.00480)。Tucatinib组BCBM患者的中位PFS更优(7.6月vs 5.4月,HR = 0.48, P < 0.00001)。更加重要的是,在随访1年时,tucatinib组的中位PFS为24.9%,而安慰剂组为0%(HR = 0.48,95%CI: 0.34-0.69, P < 0.001)。不良反应方面,Tucatinib组≥3级腹泻、肝功异常以及掌跖红斑感觉异常发生率略高。2020年4月FDA批准Tucatinib联合卡培他滨用于HER2+MBC(伴或不伴脑转移)。Tucatinib + 曲妥珠单抗 + 卡培他滨治疗HER2+软脑膜转移的临床试验正在招募中。
奈拉替尼(Neratinib)
奈拉替尼是一种强效、小分子量、口服给药的泛HER TKI,临床前研究显示,与拉帕替尼相比,奈拉替尼效果更优。根据ExteNet试验的结果,奈拉替尼获批用于HER2+早期乳腺癌术后强化辅助治疗。III期NALA试验将621例既往接受≥2线抗HER2治疗的HER2+ MBC患者1:1随机分配接受奈拉替尼+卡培他滨或拉帕替尼+卡培他滨治疗。考虑到累计的胃肠道毒性,奈拉替尼组中卡培他滨的剂量略低,且允许预防性口服抗腹泻药物。约三分之一的患者既往接受过T-DM1、曲妥珠单抗和帕妥珠单抗治疗。结果显示中心评估奈拉替尼组PFS更优(8.8个月vs 6.6个月, P = 0.00003),两组OS没有显著性差异(24.0个月vs 22.2个月, P = 0.2066)。奈拉替尼降低脑转移事件的累积发生率并延迟干预时间(总体累积发生率:22.8% vs 29.2%, P = 0.043)。2020年2月FDA批准奈拉替尼联合卡培他滨用于既往接受≥2种抗HER2治疗方案的HER2+MBC。
Margetuximab
Margetuximab是一种伴有工程化FC&γ;结构域、诱导抗体依赖性细胞毒性的HER2靶向药物。体外数据显示,margetuximab通过优化与HER2+肿瘤细胞结合,以增加诱导抗体依赖性细胞毒性的能力,且与FC&γ;受体无关。Ⅲ期SOPHIA试验招募了既往接受过≥2线抗HER2靶向治疗的HER2+ MBC患者,受试者以2:1的比例随机分组接受margetuximab或曲妥珠单抗治疗,每种药物均与医生选择的化疗药物联合给药。研究假设margetuximab在低结合CD16A-158F等位基因携带者(约占入组人群的85%)中具有更好的疗效。第二次中期分析显示margetuximab组有OS改善的趋势(21.6个月 vs 19.8个月, P = 0.326)。但是预先设定的探索性分析显示在接受margetuximab治疗的CD16A-158F携带者中观察到4.3个月 OS的改善(23.7个月 vs 19.4个月, P = 0.087)。两组不良反应相似,但margetuximab组中观察到较高的输注反应发生率。这些数据正在接受FDA的审核,未来或许可以考虑margetuximab联合免疫治疗的相关试验。
乳腺癌脑转移和软脑膜疾病
大约40%-50%的HER2+MBC会发生脑转移,主要与HER2靶向药物和化疗药物对血脑屏障的透过能力差、外排泵机制的存在以及对HER2靶向治疗的耐药有关。尽管系统治疗不断进步,但是BCBM的发生率仍然很高(KATHERINE研究两个治疗臂最终都有40%的BCBM),因此,如何预防BCBM仍然是临床亟待解决的问题。既往很多研究都排除了BCBM患者,HER2CLIMB研究开辟了将活动性BCBM患者纳入临床试验的先河。HER2+BCBM的治疗通常包括孤立病灶手术、≤4个BCBM病灶立体定向放射治疗、多发病灶全脑放疗等。目前联合治疗方案包括拉帕替尼+卡培他滨、奈拉替尼+卡培他滨、tucatinib+曲妥珠单抗+卡培他滨以及针对软脑膜转移患者的T-DM1+鞘内注射曲妥珠单抗。TBCRC 022试验中,奈拉替尼 +卡培他滨治疗组最佳CNS ORR约为50%,该研究的下一个队列旨在评价与奈拉替尼和T-DM1联合治疗的疗效。目前HER2+ BCBM患者的中位OS已将近3年,所以系统治疗和局部区域治疗的长期副反应也是值得关注的问题。
未来药物研发和创新的临床试验设计至关重要,包括HER2靶向TKI药物、有效穿透血脑屏障的HER2单克隆抗体、关注预防脑转移的试验、新型临床前模型、药物组合和治疗靶点以及针对BCBM人群设计相应临床试验等。
(二) HER2+MBC的新药和治疗策略
本节对HER2+MBC非靶向HER2联合治疗进展进行综述。临床前研究和早期临床试验显示了免疫检查点抑制剂、CDK4/6抑制剂(CDK4/6i)和PIK3CA抑制剂(PIK3CAi)也是有前景的治疗手段。
免疫治疗
HER2-enriched型(HER2-E)肿瘤具有免疫原性,与luminal型相比有更高的突变负荷,大约50%呈现程序性死亡配体-1(PD-L1)阳性。临床前数据表明,抗PD-1/PD-L1药物与曲妥珠单抗具有协同效应。因此,研究者设计了评估免疫治疗在HER2+MBC的研究,迄今为止,虽然相关研究正在进行中,但是尚未观察到肿瘤学结局有临床意义的改善。PANACEA是一项Ⅰb/Ⅱ期试验,评估了帕博利珠单抗+曲妥珠单抗在接受多线治疗的HER2+ MBC中的疗效。该试验将肿瘤细胞、淋巴细胞和巨噬细胞与肿瘤细胞总数的比值×100%即综合阳性评分≥1%作为PD-L1+的定义。结果显示PD-L1+患者(15%)的ORR更优。帕博利珠单抗联合曲妥珠单抗对于PD-L1+、曲妥珠单抗耐药的HER2+ MBC患者表现出良好的抗肿瘤活性和持久的临床获益,且安全性可接受。未来会开展对既往治疗线数较少的PD-L1+患者的进一步研究。
KATE2是将HER2+MBC患者随机分配接受T-DM1联合阿替利珠单抗或T-DM1联合安慰剂治疗的Ⅱ期研究。与对照组相比,阿替利珠单抗联合T-DM1并未表现出PFS的显著获益,在PD-L1+患者中PFS和OS也只是有获益的趋势。尽管阿替利珠单抗组中观察到的SAEs发生率更高,但是两组之间3-5级AEs的发生率相似。
目前,正在进行中的Ⅲ期NRG-BR004试验随机分配600例新诊断的HER2+MBC患者(未选择PD-L1状态)接受紫杉醇+曲妥珠单抗+帕妥珠单抗联合阿替利珠单抗或安慰剂治疗。主要研究终点PFS以及相关次要研究终点等数据待公布。
抗HER2–mTOR/PI3K抑制剂
约有25%~30%的HER2+MBC存在PIK3CA突变。mTOR抑制剂依维莫司和泛PI3K抑制剂buparlisib的既往相关试验显示出不确切的临床获益和/或不可接受的毒性。毒性较低的&α;特异性PI3K抑制剂(如alpelisib)的出现重新引起了研究者对PI3K抑制剂联合HER2靶向治疗的关注。在一项Jain S et al.的I期研究中(n = 14),alpelisib联合T-DM1治疗曲妥珠单抗耐药的HER2+MBC中表现出很好的疗效及耐受性,ORR为43%,中位PFS为8.1个月,剂量限制性的毒性为皮疹。正在进行的2项PI3Ki联合HER2靶向药物一线治疗HER2+MBC的试验均旨在评估经过紫杉类,曲妥珠单抗和帕妥珠单抗治疗后,在曲帕双靶维持治疗中增加PI3Ki的获益情况。
CDK4/6抑制剂
CDK4/CDK6位于HER2的下游,参与了HER2靶向治疗耐药,针对HER2+BC开发靶向CDK4/6i极具吸引力。CDK4/6i能够调控细胞周期,将增殖阻滞于 G1 期。在令人鼓舞的I期数据基础之上,开启了CDK4/6i针对HER2+BC研究的新视野。monarcHER(n = 237)是一项随机Ⅱ期试验,既往接受过治疗的HR+/HER2+MBC受试者随机接受曲妥珠单抗+研究者选择化疗,曲妥珠单抗+ abemaciclib或曲妥珠单抗+ abemaciclib +氟维司群。曲妥珠单抗+ abemaciclib +氟维司群组的中位PFS优于曲妥珠单抗+化疗组(8.3个月 vs 5.7个月, P = 0.0253)。更多研究将开展去评估abemaciclib在HER2+ EBC和MBC中的疗效。
ACCRU-BR-1801是一项Ⅱ期研究,评价紫杉类、曲妥珠单抗和帕妥珠单抗进展的HER2+MBC患者中T-DM1联合或不联合abemaciclib的疗效。PATRICIA试验评估接受过1-4线HER2靶向治疗的绝经后HR+、HER2+MBC中帕妥珠单抗+哌柏西利+内分泌治疗、曲妥珠单抗+研究者选择的化疗或T-DM1的疗效。正在进行的III期PATINA试验旨在评估经过4-8个周期一线化疗和HER2靶向治疗的MBC,在曲妥珠单抗、帕妥珠单抗和内分泌治疗维持治疗的基础上加或不加哌柏西利的疗效。
(三) HER2靶向治疗的相关挑战-耐药机制和预测治疗反应的策略
1、 HER2靶向治疗耐药机制
HER2+MBC的获得性耐药是研究的挑战之一,增加对耐药机制,识别治疗反应的预测性生物标志物将有助于研究者为患者制定个体化的治疗。曲妥珠单抗可能的耐药机制包括未能完全阻断HER2受体,从而激活HER家族内的代偿机制(如HER3),激活替代受体酪氨酸激酶(9IGF-1R、MET),过度激活HER2下游信号级联(PI3K/AKT/mTOR通路)和抑制肿瘤抑制基因(PTEN)。激活其他下游信号级联包括ER和HER2与细胞周期蛋白D1-CDK4/Rb轴之间的双向交联。HER2耐药涉及多个层面,有待进一步研究。
2、HER2阳性晚期乳腺癌的预测性生物标志物
目前HER2状态仍然是唯一确定的预后及预测生物标志物。然而,HER2本身的变化如HER2 mRNA或蛋白水平、HER2基因拷贝数和HER2突变导致HER2定向靶点结合减少可能会导致获得性耐药。其他潜在生物标志物还包括HER2 共配体(HER3、EGFR、IGFR)、下游通路(PIK3CA)、基质组分,如肿瘤浸润淋巴细胞(TIL)、宿主因子(FC&γ;R多态性)等。然而以上生物标志物的临床意义只是停留在假设阶段,且受到小样本量研究的限制,需要进一步的验证。
Neo ALTTO和德国乳腺癌协作组(GBG)试验证明,不同基因或通路水平的DNA改变可预测对HER2靶向治疗的反应。在CALGB 40601整合的DNA和RNA分析显示,当研究者针对RNA表达信号亚型分析时,拷贝数改变和pCR率之间存在孤立相关性。
循环肿瘤DNA(ctNDA)等液体活检较肿瘤活检更能以微创方式捕获动态和异质性肿瘤基因组的准确表达形式。MutHER试验评价了奈拉替尼在16例HER2-、体细胞HER2突变的MBC中的疗效。需要注意的是,大约3%的BC发生体细胞HER2突变,主要发生在HR+/HER2-亚型中。HER2突变代表着是靶向治疗的亚群,其对不可逆HER激酶抑制的敏感性似乎受到通路中同时存在的激活基因组事件的影响。对16例患者中的14例进行连续ctDNA分析(基线、第4周和疾病进展),11例患者在基线时的组织和ctDNA中都具有相同的HER2突变,这表明ctDNA可能是检测HER2突变的一种良好的微创性手段。重要的是,4周时HER2突变DNA变异等位基因比例的减少与药物有效性和PFS相关。与之相对,所有患者在疾病进展前就经历了变异等位基因比例的增加,因此,变异等位基因比例的增加与疾病进展存在关联。在一项评价吡咯替尼治疗HER2+MBC的Ⅰ期研究中,观察到ctDNA而非肿瘤组织中的PIK3CA和TP53突变可预测治疗反应。因此,ctDNA可能是推进MBC以生物标志物为基础的研究的一个重要的微创工具。
免疫微环境在影响治疗反应和肿瘤结局方面的中心地位已经备受关注。系列研究评价了HER2+BC肿瘤微环境中活化免疫细胞对的预后影响,TIL和活化免疫标志物与更高的pCR率和EFS相关,且这些结果与固有亚型、组织学等肿瘤相关特征有关。TIL和活化的免疫标志物可能是识别高反应性疾病降阶梯策略有用的手段,并可能在预测免疫检查点抑制剂的疗效中发挥作用。此外,在具有里程碑意义的CLEOPATRA试验中还显示,在接受多西他赛、曲妥珠单抗联合帕妥珠单抗或安慰剂的HER2+MBC患者中,基质TIL的增加与OS的改善显著相关,也提示免疫检查点抑制剂在特定状态下的有效性。未来,以TIL作为分层因素,将有助于研究免疫治疗是否可进一步改善HER2+MBC的OS。
3、固有亚型和治疗反应
乳腺癌由5种内在分子亚型(luminal A型、luminal B型、HER2-E型、基底样型和正常乳腺样型)组成,不同亚型具有不同的治疗反应。在新辅助CALGB 40601和Neo ALTTO研究中,相关分析发现肿瘤基因组学和肿瘤微环境方面存在相当大的异质性,且两者对pCR率均有显著的影响。在CALGB 40601、Neo ALLTO和II期新辅助PAMELA研究中,探讨了HER2+BC分子特征和异质性对曲妥珠单抗和拉帕替尼双靶治疗的反应性。发现当去除HR状态时,luminal A型、luminal B型、HER2-E型内在亚型是pCR率的孤立预测因素。pCR的阳性预测因子包括存在染色体6p扩增、TP53突变、HER2-E亚型和独特的免疫标记,而与pCR率降低相关的因素则分别为ER阳性和luminal亚型。虽然预测治疗降阶梯的生物标志物仍然需要进一步验证,但是在HER2双靶治疗中达到pCR的HER2-E型患者可能是未来化疗降阶梯方案的目标人群。
4、新型影像诊断工具
HER2过表达的异质性限制了肿瘤活检在HER2+BC中的应用。应用单光子发射计算机断层成像术(SPECT)可以对HER2+恶性肿瘤进行全身评估并预测治疗反应。ZEPHIR试验应用89Zr-曲妥珠单抗(HER2-PET)和早期连续FDG-PET对接受T-DM1治疗的HER2+MBC进行成像。尤其值得注意是,HER2-PET结果为阴性且疾病稳定(无影像学进展证据)或1周期T-DM1治疗后代谢进展的患者对后续治疗无反应(阴性预测值100%)。此外,基线HER2-PET/CT联合FDG-PET/CT成像能准确地预测至治疗失败的时间。因此,有必要进行进一步的研究来评价HER2+MBC的功能成像,以有助于肿瘤学家预测治疗反应并制定相应的治疗策略。
小结
在过去20年中,早期和晚期HER2+BC的治疗均取得了突飞猛进的发展。然而,原发或继发耐药仍然是令人困扰的问题,利用新型HER2靶向TKI、单克隆抗体、ADC药物等更有效的抑制HER2信号传导通路是当前研究的热点。在某些情况下,HER2靶向治疗联合CDK4/6i、PI3Ki和免疫治疗的方案可能用于耐药性患者,并可能对转移性乳腺癌的治疗顺序产生影响。该领域的挑战主要集中于早期和晚期个体化治疗方案的制定,利用功能成像和预测治疗反应的生物标志物也是该领域未来研究的一个方向。最后,HER2+脑转移的管理也是一个重大挑战,迫切需要新药研发和临床试验设计的创新。期待解决上述挑战的创新研究能够为患者提供更多的治疗选择。
参考文献
CHOONG GM, CULLEN GD, O'SULLIVAN CC, et al. Evolving standards of care and new challenges in the management of HER2-positive breast cancer. CA Cancer J Clin 2020 Aug 19. DOI:10.3322/caac.21634 PMID:32813307