保留乳头乳晕单乳切除联合Ⅰ期扩张器或假体重建
临床实践提示保留乳头乳晕单乳切除(NSM)联合Ⅰ期扩张器或假体重建的美容效果和患者满意度较高,且不会增加局部和区域的肿瘤复发风险。回顾性研究发现乳头乳晕复合体肿瘤累及的比例较低,随访中重建患者该区域的局部复发率较低。目前多个权威指南推荐经验丰富的多学科团队在严格患者筛选的基础上可开展该术式。
内容提示:
本期周济春博士将围绕保留乳头乳晕单乳切除(NSM)联合Ⅰ期扩张器或假体重建在乳腺癌中的应用现状,结合各大最新指南及研究进展,对该术式相关的注意点和难点进行简要阐述:
指南介绍
适应症及禁忌症
手术范围
肿瘤安全性
乳头下方切缘
切口选择/新技术
并发症的防治
扩张器/假体/胸肌前/一步法vs二步法
放疗时机选择



本文内容主要基于中国抗癌协会乳腺癌诊治指南与规范(乳房重建与整形临床指南)(2019版)、中华医学会外科学分会乳腺癌外科学组乳腺癌术后乳房重建中国专家共识(2019版)、中国抗癌协会乳腺癌专业委员会和中国医师协会外科医师分会乳腺外科医师专委会乳腺肿瘤整形与乳房重建专家共识(2018版)、NCCN指南(2020版)、肿瘤整形乳腺论坛NSM共识(2018版)以及Springer出版社近期出版的关于NSM的专著等。

此类行业指南和专著各有特点,大致可以分为两类:一类提纲挈领,重点阐述手术原则性要点;另一类详细论述,引经据典,深入浅出讨论手术细节。各具特色,但都能很好地指导临床开展手术。





综合现有指南的描述,目前乳腺癌行保留乳头乳晕单乳切除术,仍需要谨慎选择患者,术前与患者充分沟通手术适应症和禁忌症。适应症:肿瘤分期早,肿瘤距离乳头超过2cm,乳头乳晕复合体无肿瘤累犯,生物学行为良好。禁忌症:Paget’s病,炎性乳癌,乳头乳晕累犯(影像和或病理),乳头血性溢液,乳头乳晕内陷畸形。但是随着大样本回顾性研究结果的发布,乳腺癌行保留乳头乳晕单乳切除术的适应症在不断扩大。如肿瘤距离乳头的距离在部分指南内已不再严格考虑,乳头血性溢液是否是绝对禁忌症仍存在争议。
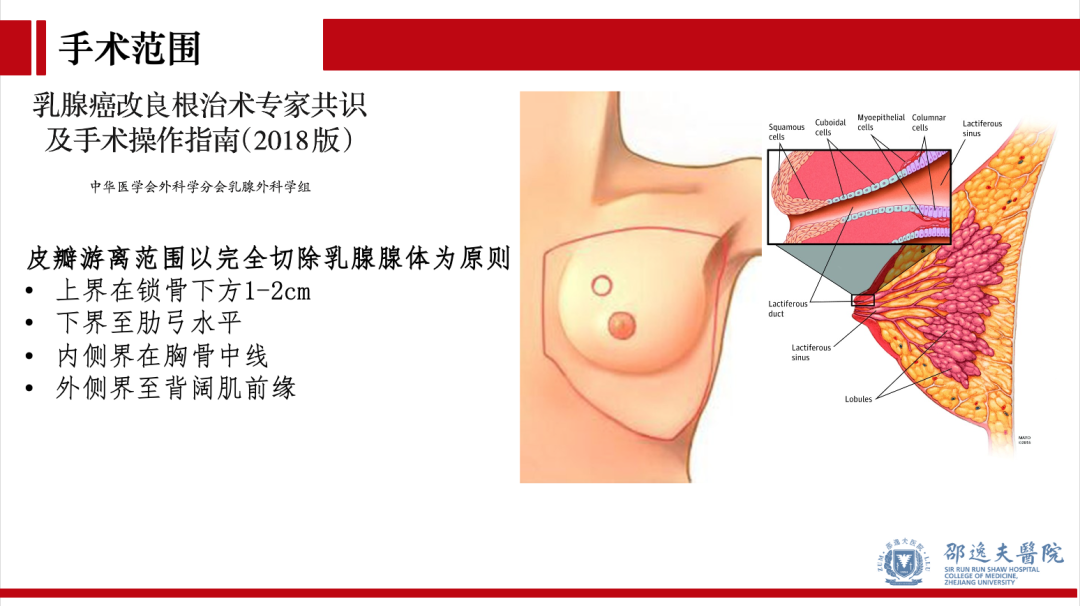

乳腺癌行保留乳头乳晕单乳切除术的手术范围:
保留乳头乳晕皮下腺体切除,范围同乳腺癌改良根治术(皮瓣游离范围以完全切除乳腺腺体为原则):上界在锁骨下方1-2cm,下界至肋弓水平,内侧界在胸骨中线,外侧界至背阔肌前缘。
皮瓣厚度:皮瓣具体厚度未做明确规定。但皮瓣游离应在乳房组织浅筋膜浅层进行,在分离过程中保留真皮下血管网是皮瓣存活的基本标准。
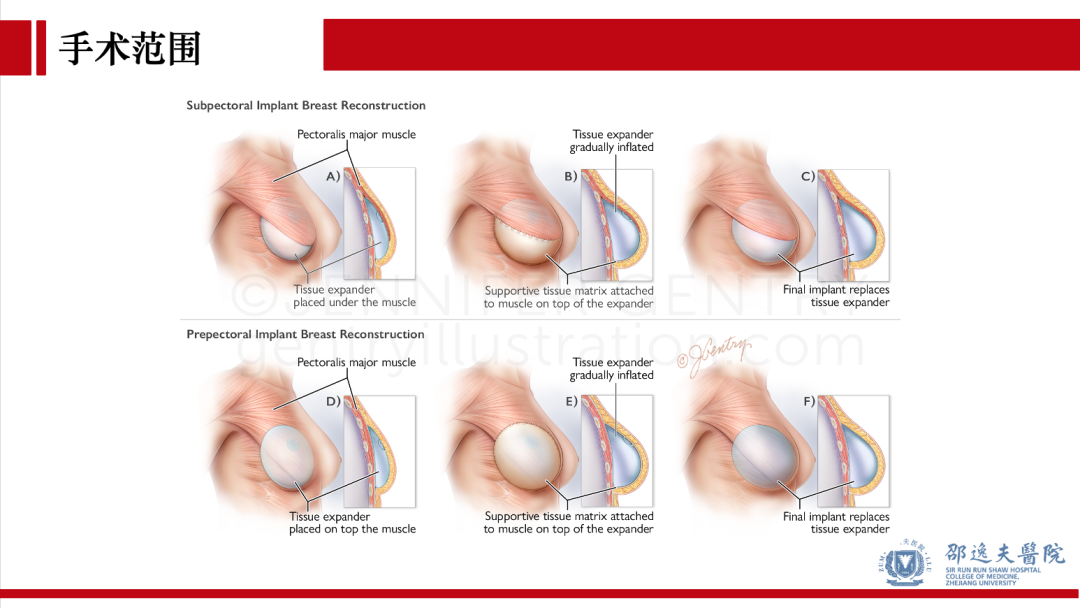
扩张器/假体重建:若行胸肌后乳房重建,需分离胸大肌和胸小肌之疏松组织建立腔隙(pocket)。若选择胸肌前,则无需额外建立腔隙。
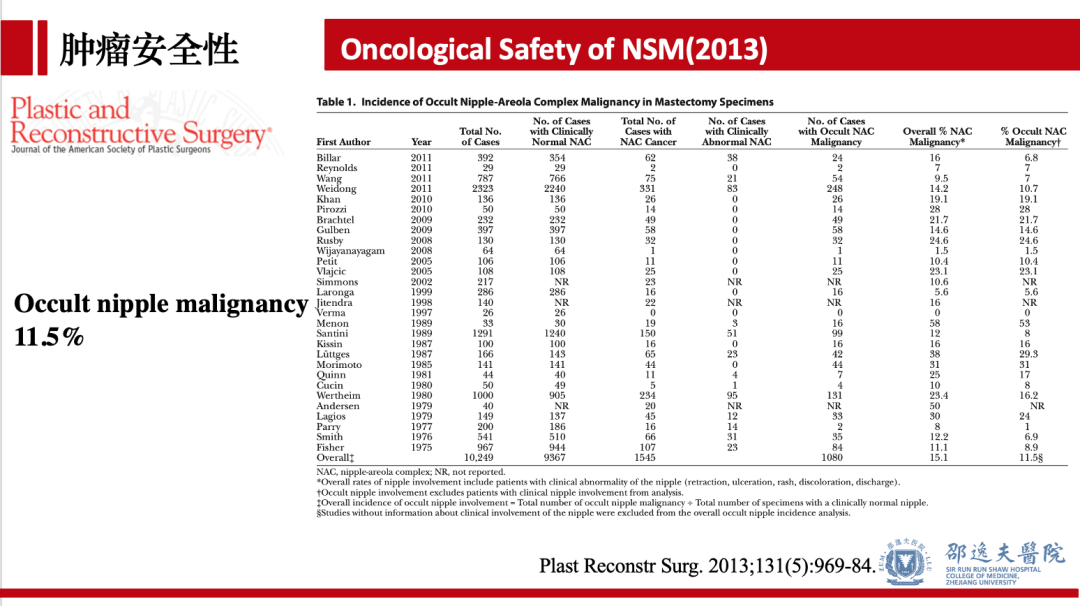
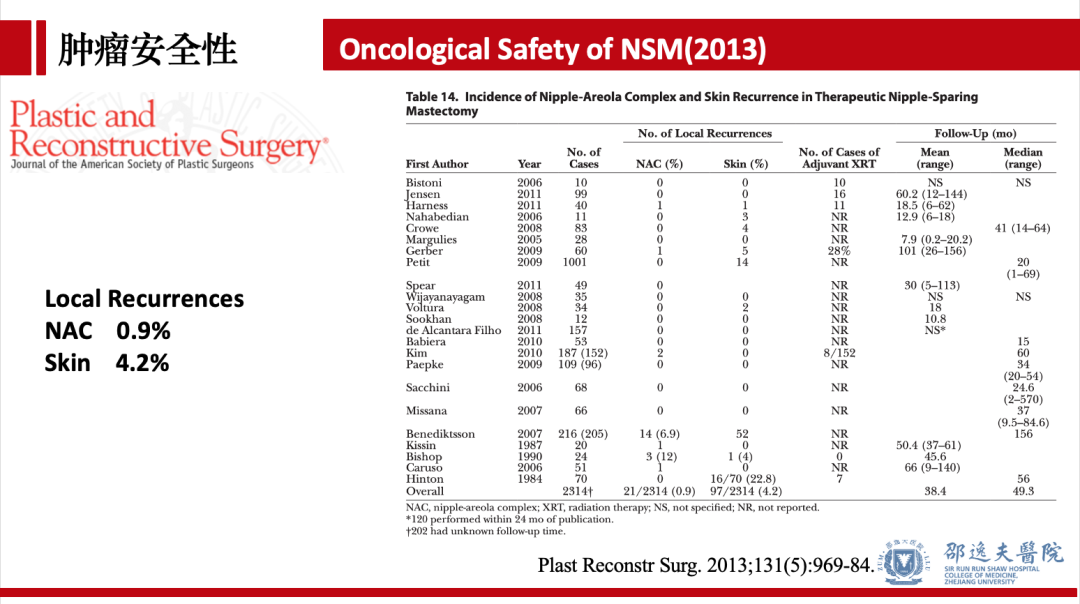
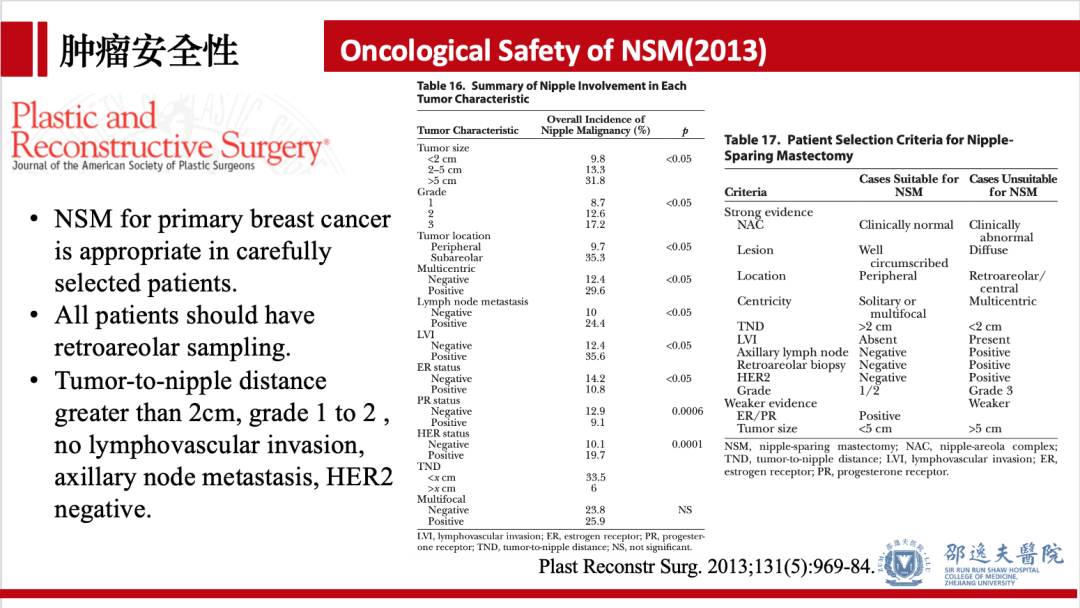
肿瘤安全性是任何肿瘤治疗方式均需要考虑的问题。对于保留乳头乳晕单乳切除这一术式而言,乳头乳晕区肿瘤复发情况是医患极为关注的问题。2013年发表于PRS杂志的系统分析总结既往研究发现:乳头隐匿性侵犯发生率在11.5%,术后乳头乳晕区复发率为0.9%,乳腺皮肤复发率为4.2%。该研究认为保留乳头乳晕单乳切除适用于严格筛选后的患者,术中需行乳头后方切缘检测。肿瘤距离乳头距离大于2cm,组织学分级1-2级,无脉管侵犯,无淋巴结转移,HER2阴性的患者更适合行该术式。

2016年发表于APS杂志的系统分析共纳入73个研究,10935例患者,12358侧手术,总结发现:术后局部区域复发率仅为2.38%。
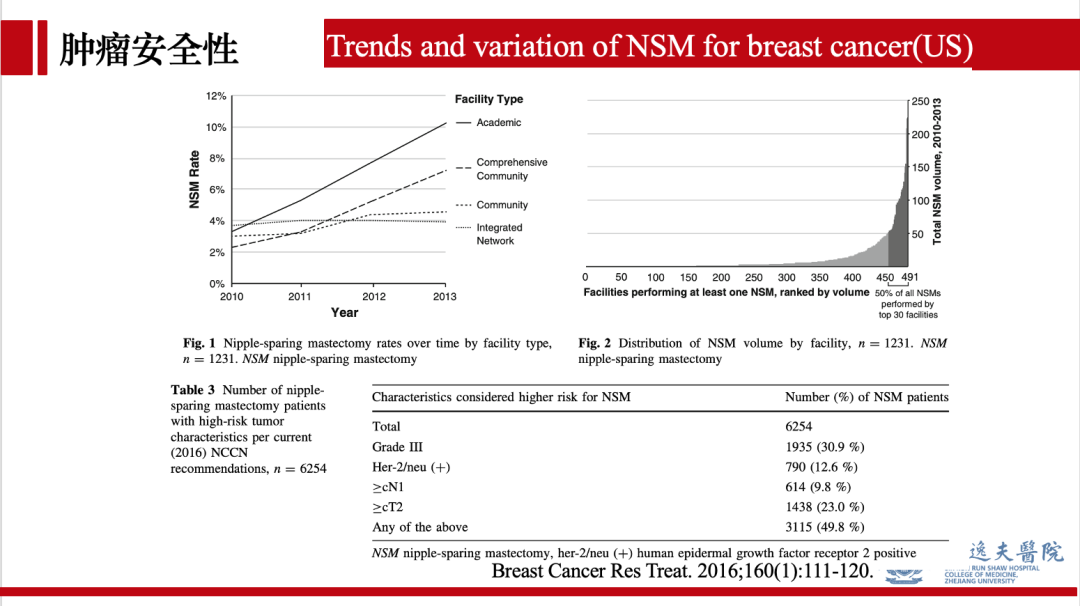
2016年的研究回顾了保留乳头乳晕单乳切除术在美国的开展趋势(2010年-2013年)提示:该术式普遍开展,并逐年增加,到2013年在美国大学附属医院该术式占乳腺手术的占比超过10%。此外,对于组织学分级3级,HER2阳性,伴淋巴结转移,肿瘤大于5cm的并不作为该术式的严格禁忌症。
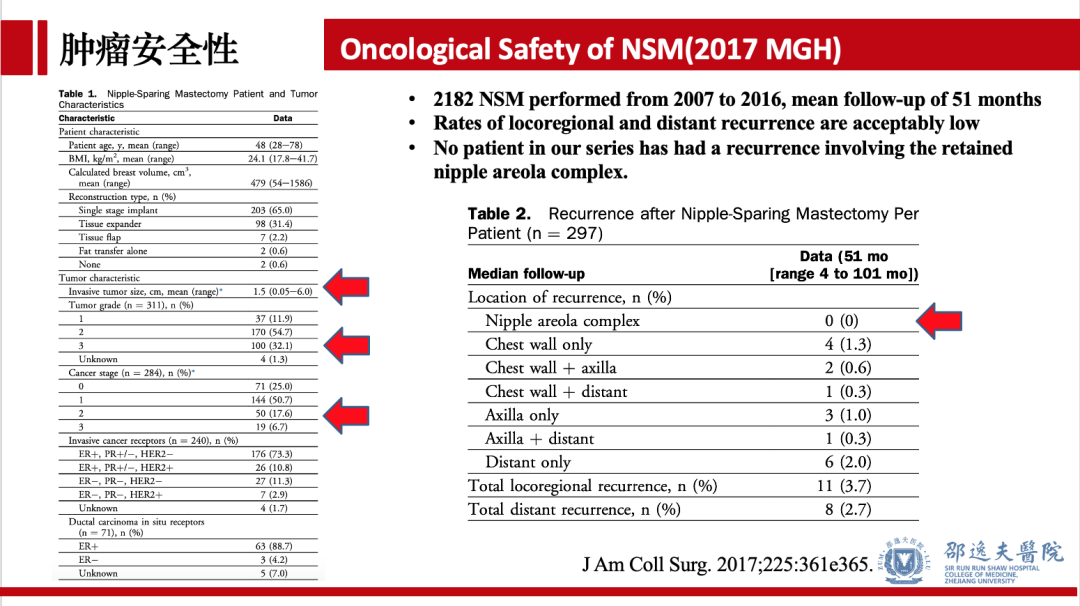
2017年权威医疗机构麻省总医院发表了基于2182例NSM术式的单中心回顾性研究数据,结果提示:平均随访51个月,未见乳头乳晕区复发迹象,总局部区域复发率3.7%,远处转移率为2.7%。该中心行NSM的患者涵盖了组织病理学分期3级,HER2阳性,TNM分期2-3期患者。
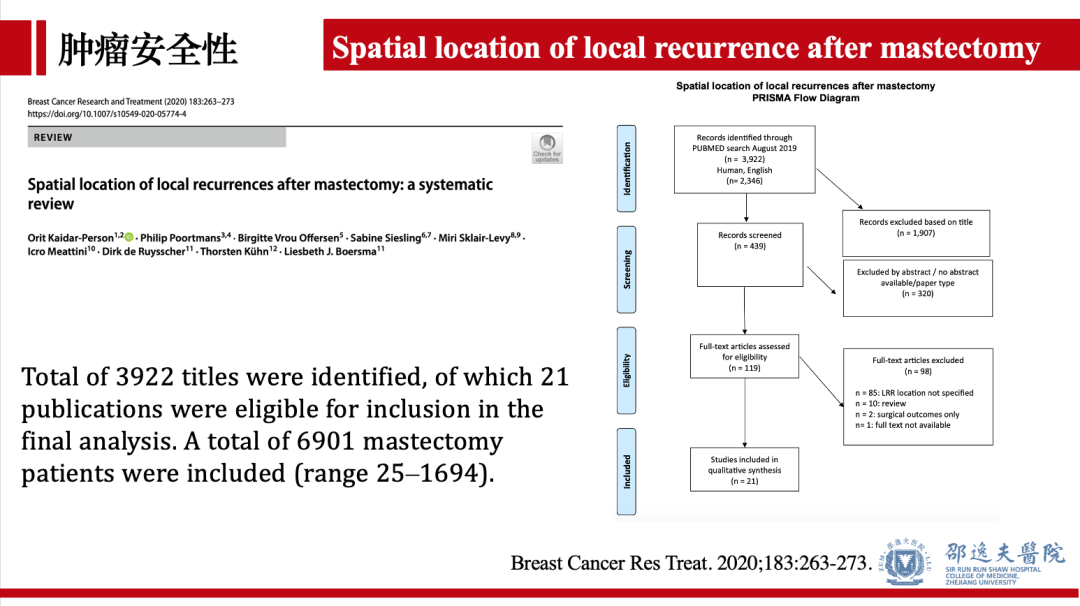
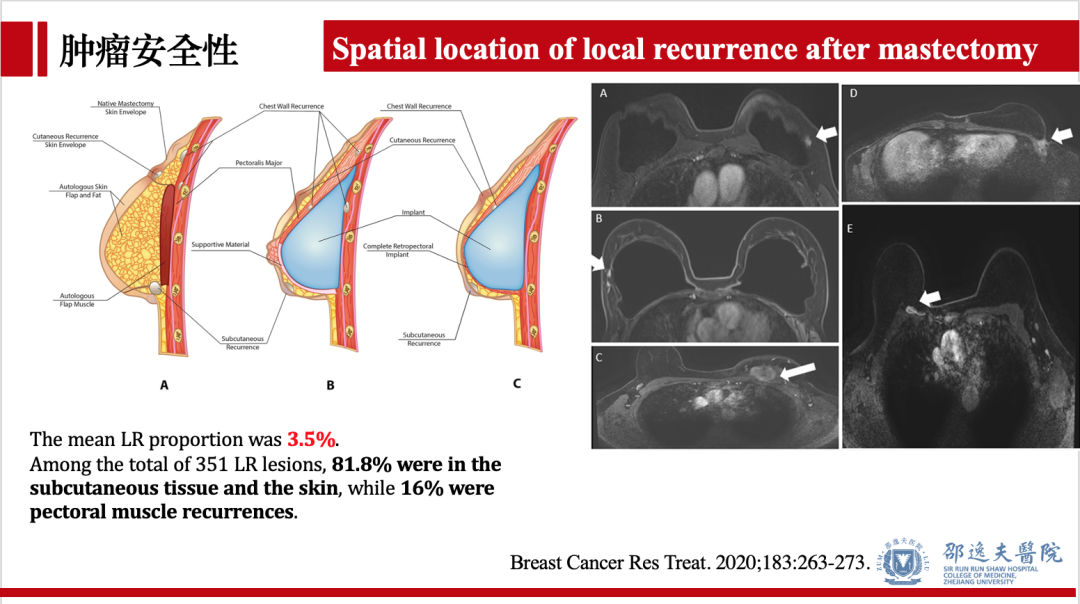
2020年发表的系统回顾研究,纳入6901例行NSM术患者,结果提示:NSM术后局部复发率为3.5%,其中81.8%发生在皮下和皮肤组织,16%为胸肌复发。以乳头乳晕区域复发为第一复发部位的患者极为罕见(仅8例)。
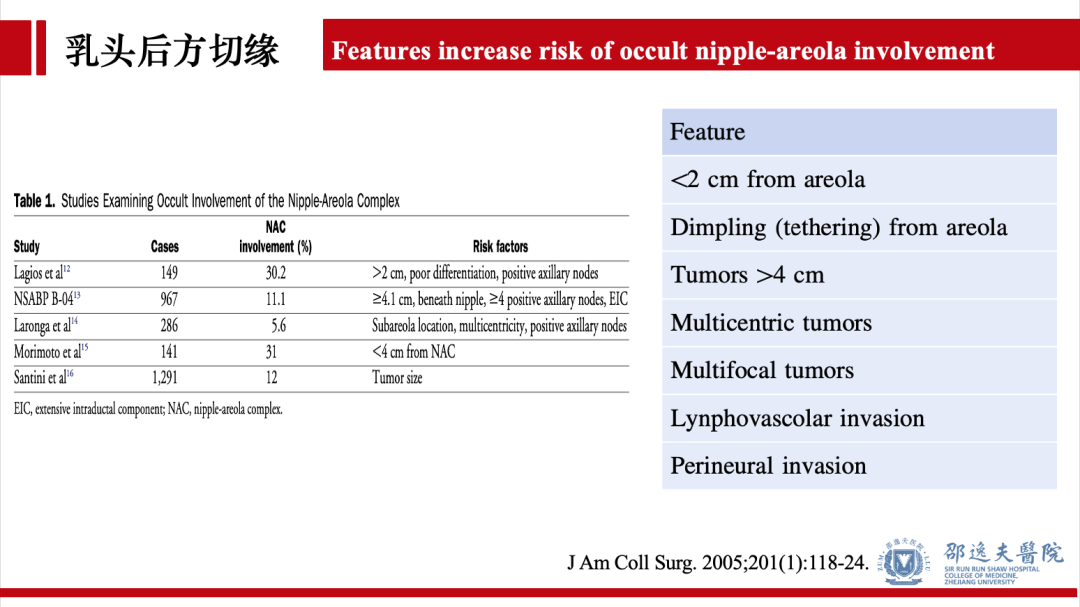
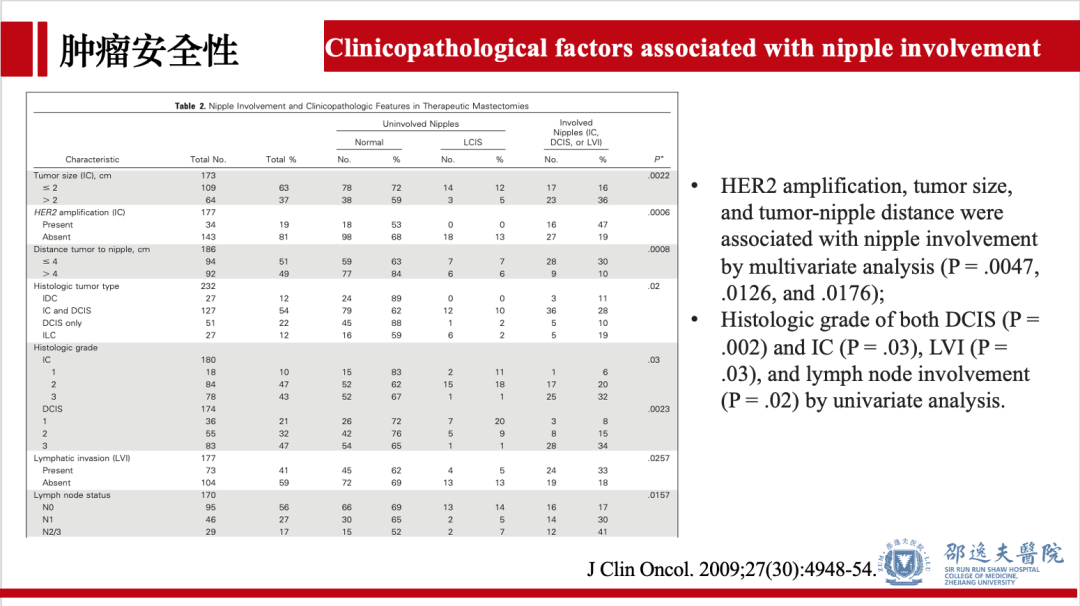
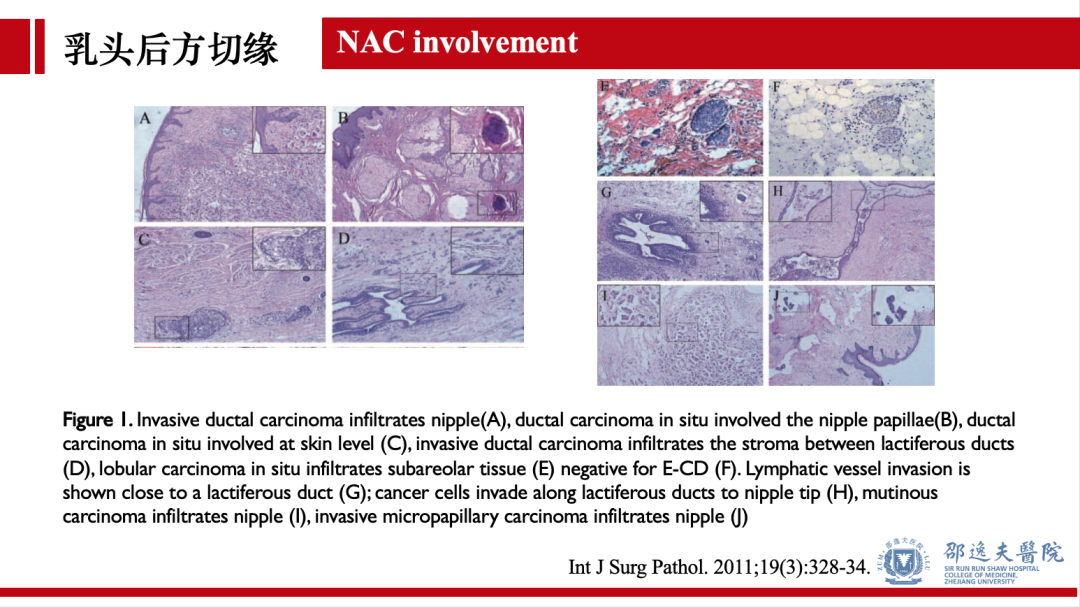
既往研究提示肿瘤距乳头距离小于2cm,HER2阳性,组织学分级高,淋巴结转移,乳头内陷,肿瘤直径大于4cm,肿瘤呈多灶性或多中心性,脉管淋巴管侵犯,神经侵犯等为乳头隐匿性累犯的高危因素。
目前有多个研究提示术前MR评估可提高乳头隐匿性累犯的检出率,但目前尚无定论。

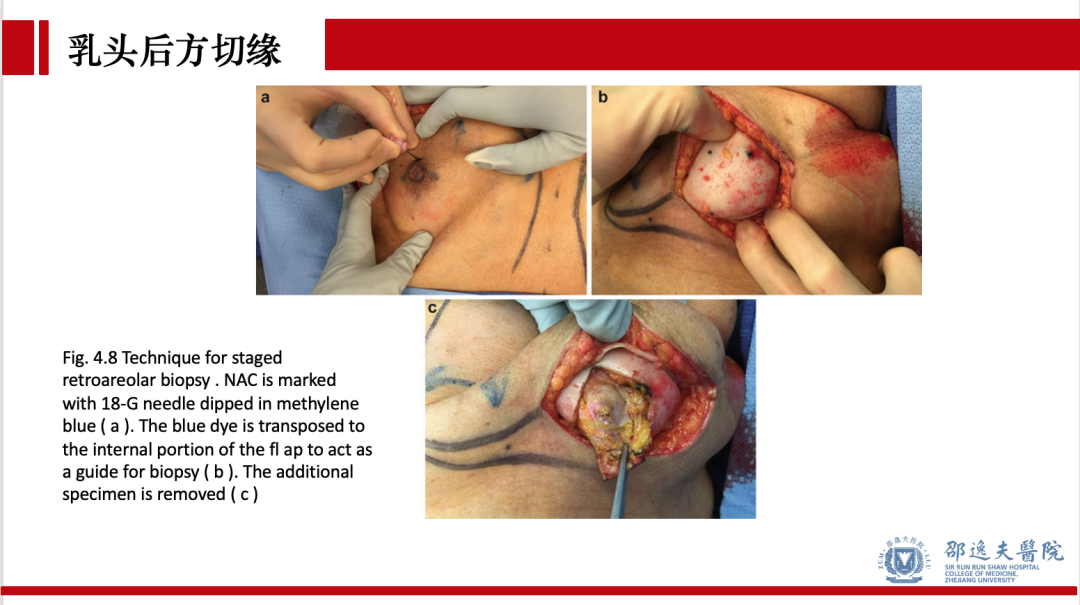
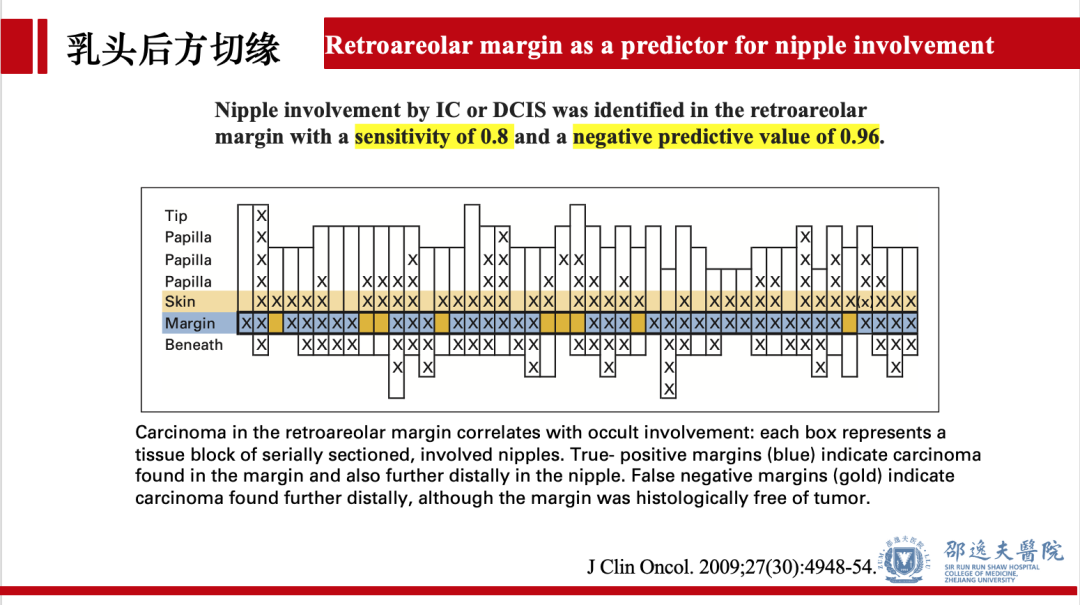

术中乳头后方切缘评估,是检出乳头隐匿性累犯的金标准,具有较高的敏感性和阴性预测值。目前保留乳头乳晕单乳切除时,术中应常规行乳头后方切缘评估。
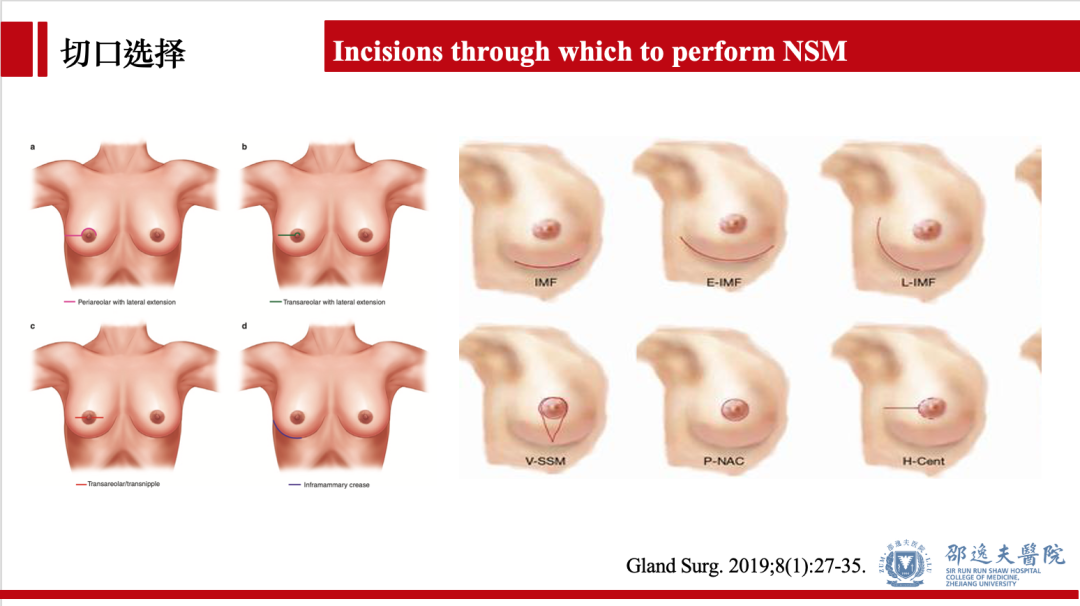
目前不同的医学中心,甚至同一医学中心不同医生对保留乳头乳晕单乳切除术应该选择何种手术切口(入路)仍未达成共识。
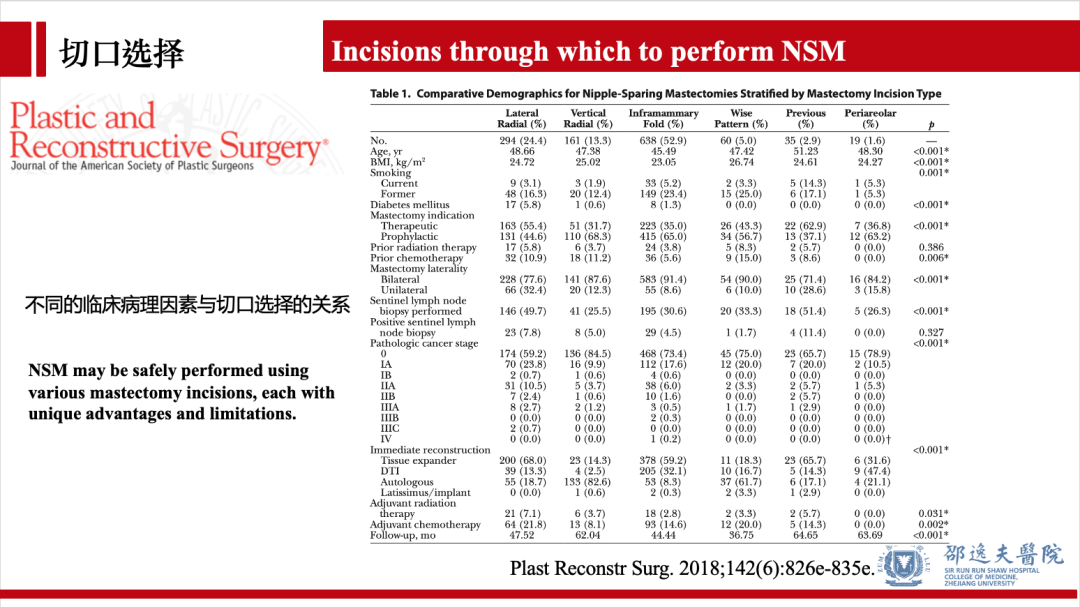
2018年发表于PRS的就NSM的手术切口选择做了系统回顾分析,总体结果提示:不同的手术切口具有各自的优缺点。多个临床病理因素可能影响切口的选择:如年龄,BMI,糖尿病,治疗性/预防性NSM,单侧/双侧,是否行前哨淋巴结活检,即可乳房重建的方式(扩张器/假体/自体/背阔肌),是否辅助放疗等。
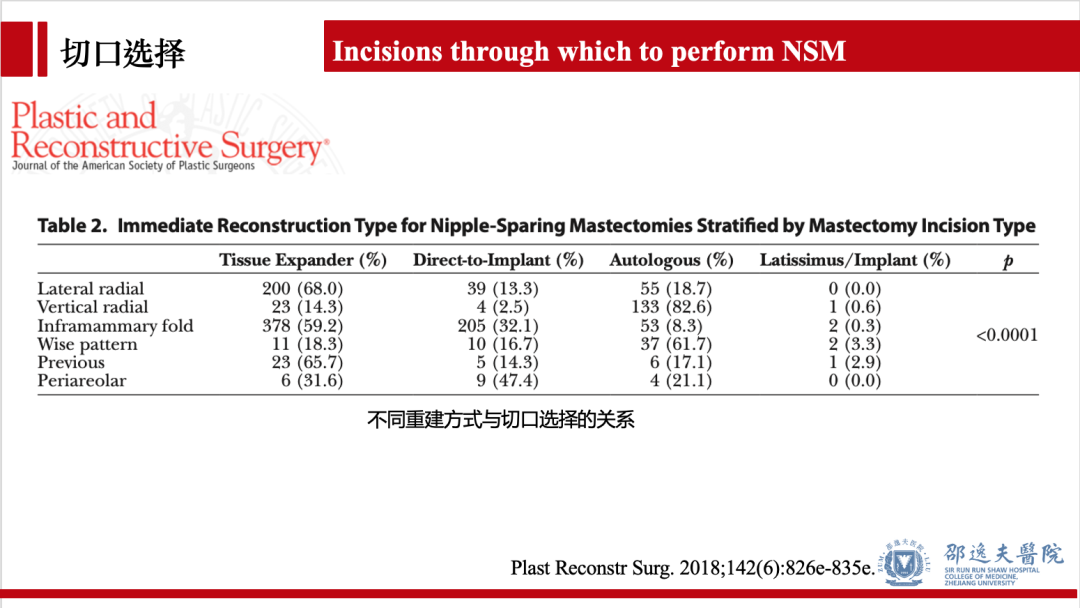
不同重建方式与切口选择的关系:如外侧放射状切口在即刻组织扩张器重建,假体重建,自体重建的重建方式中,分别为68%,13.3%,18.7%,而Wise Pattern切口中更多的是自体组织重建,占61.7%,乳房下皱襞(IMF)切口中即刻组织扩张器重建术式最多,占59.2%。
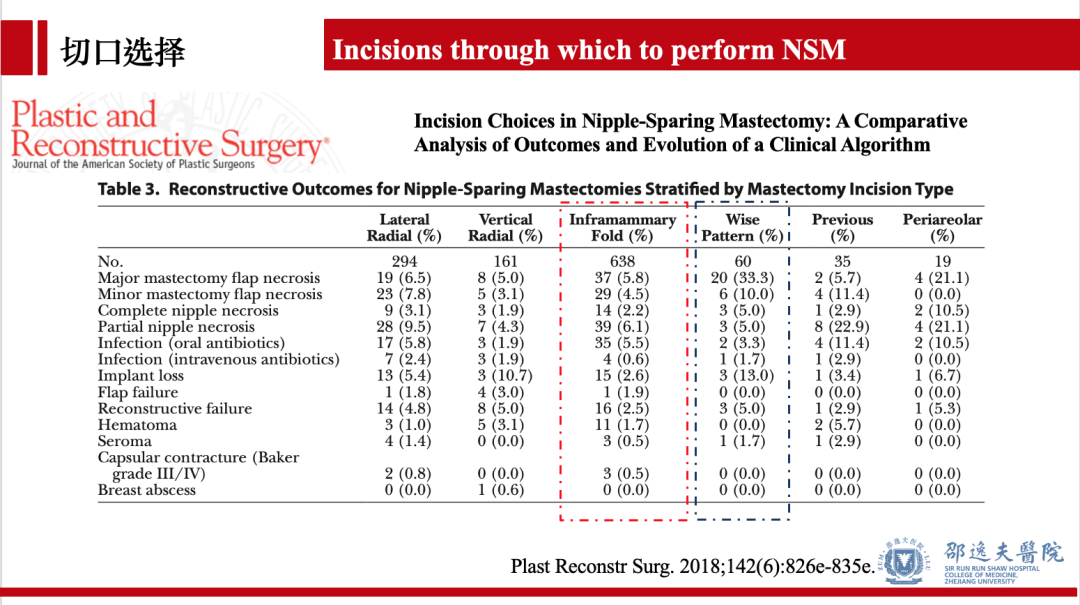
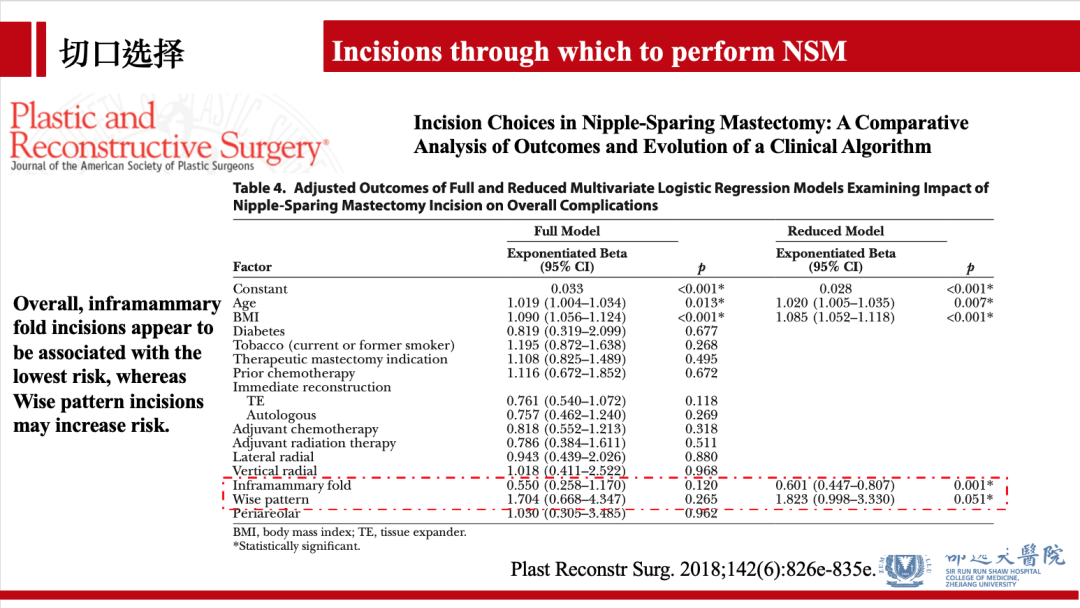
手术相关并发症方面:乳房下皱襞(IMF)切口较Wise Pattern切口并发症发生率低。多因素Logistic回归模型发现乳房下皱襞(IMF)切口总体并发症发生率较低,而Wise Pattern切口显著增加并发症发生率。
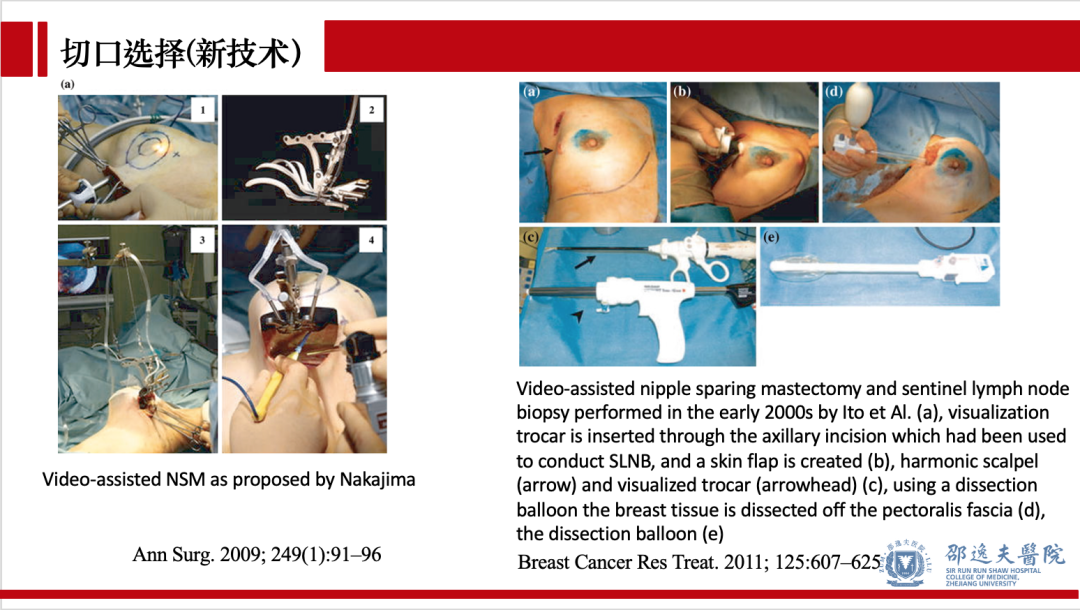
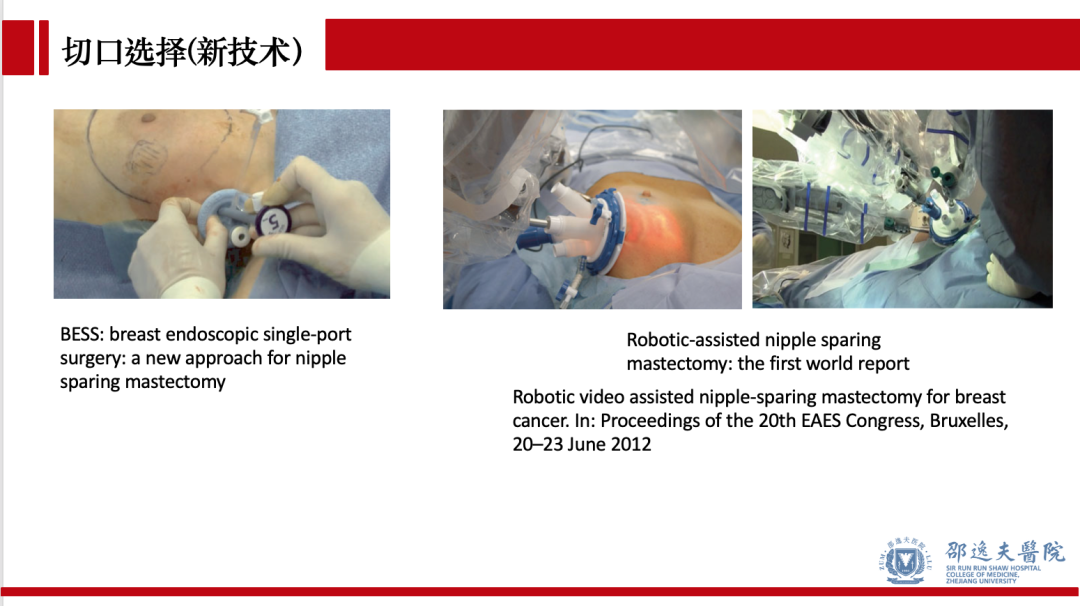
不管何种手术切口,保留乳头乳晕单乳切除术手术操作方面最大的难点在于充分术野显露和手术平面组织张力的维持。针对这一难题,世界范围内多个医学中心设计多种辅助手术器械,如定制拉钩,带光源吸引器,建腔器等。此外,乳腔镜,单孔腔镜和单孔机器人手术等在NSM中的应用均有报道。
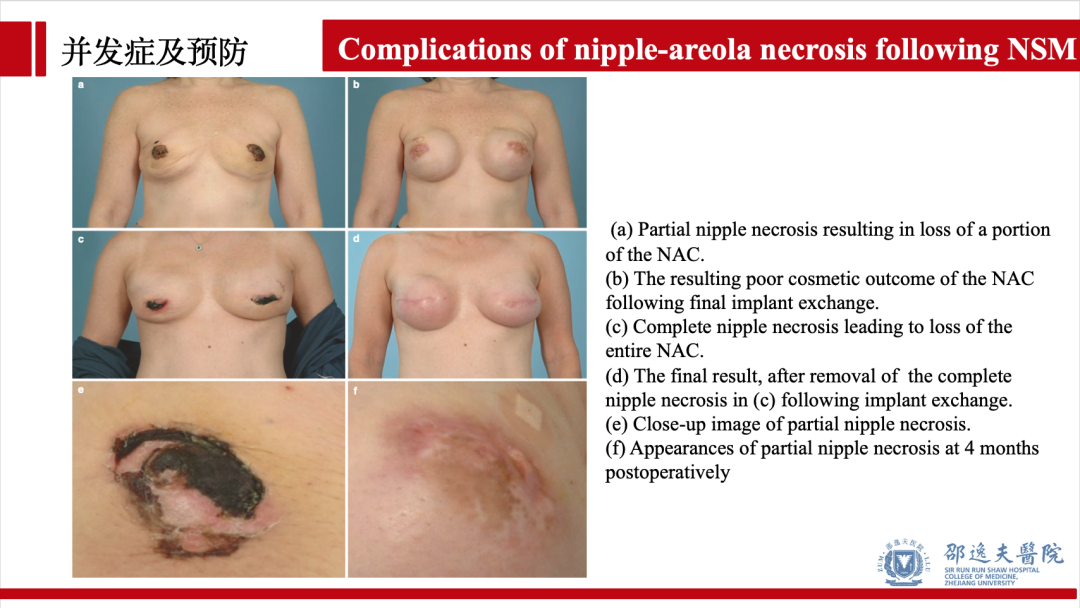
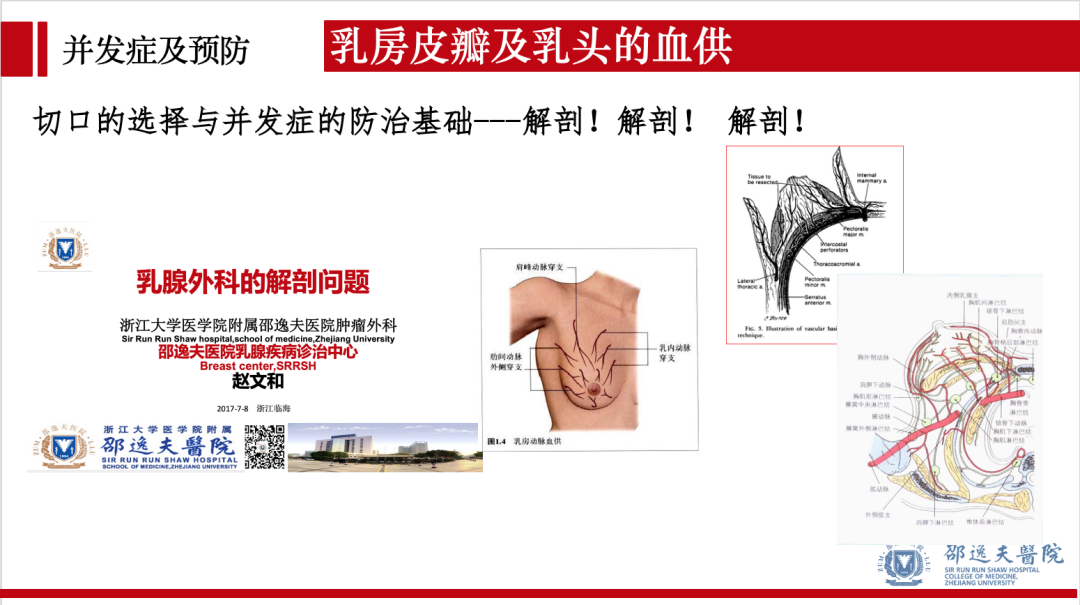
乳头缺血坏死是保留乳头乳晕单乳切除术特有的术后并发症。乳头坏死包括部分坏死和完全坏死,后者严重影响乳房外观,使该术式的美容效果大打折扣。如何预防和早期处理是该术式亟待解决的临床难题。对乳腺血供,尤其是乳头乳晕区解剖的深刻理解是减少该并发症的关键。赵文和主任曾对乳腺外科应用解剖问题做过系统性的论述,值得深入研习。
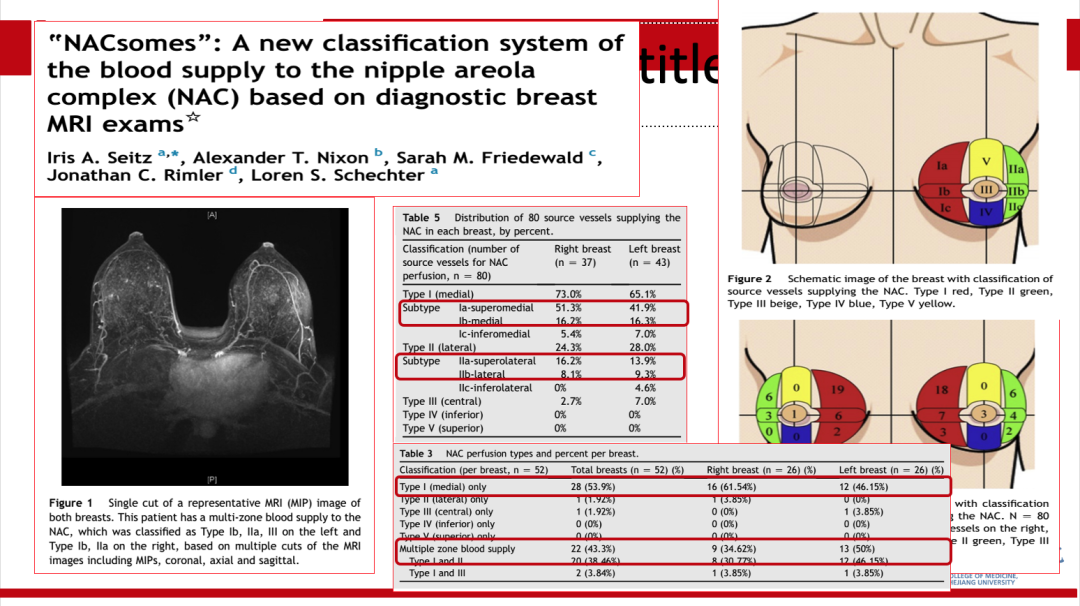
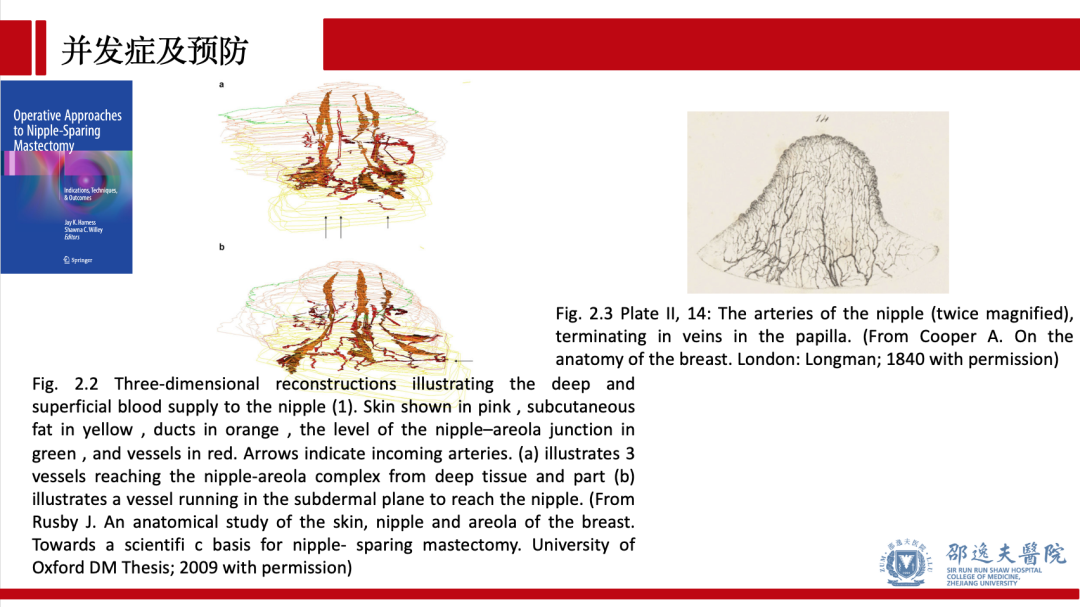

乳头乳晕区的血供解剖是预防术后乳头坏死的关键。一般认为乳头乳晕区血供存在多种变异,主要由内乳动脉,胸外侧动脉,前/后肋间动脉的穿支供应。术前MR可辅助判断优势血供来源。
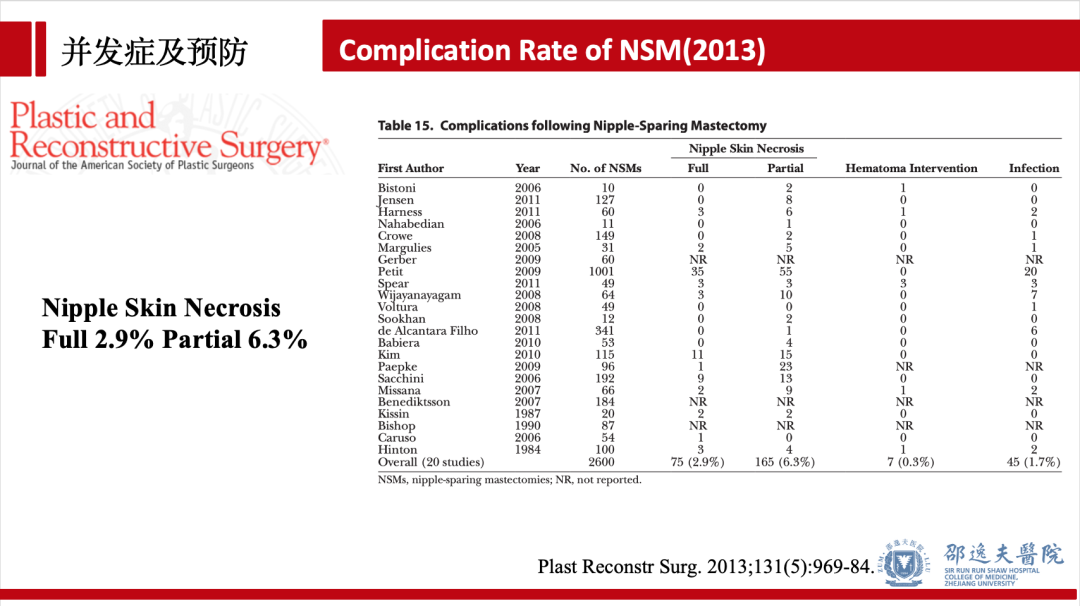

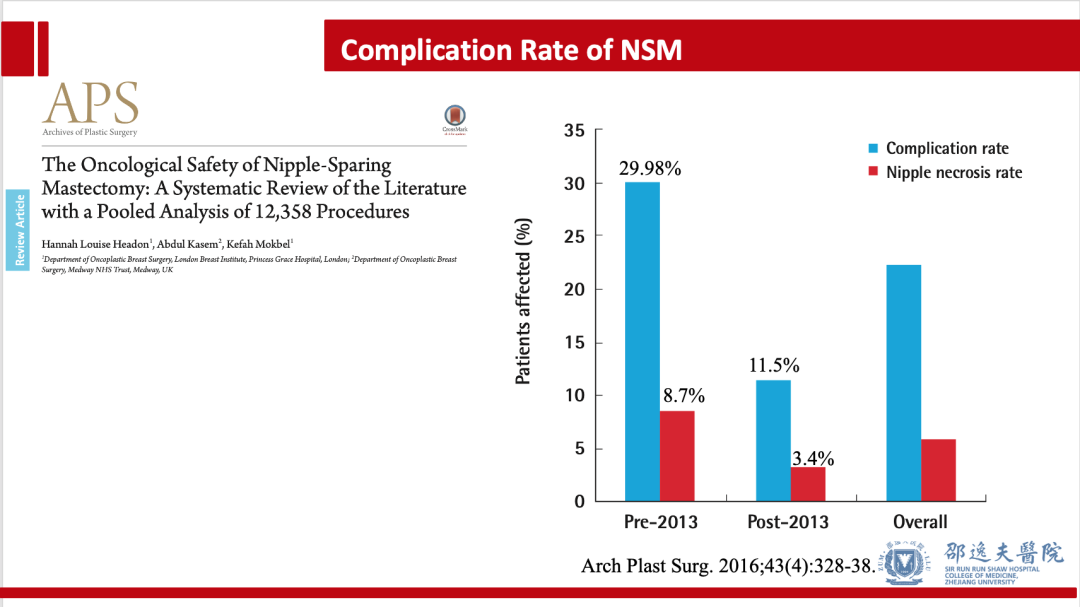
2013年PRS报道NSM术后乳头坏死发生率:完全坏死2.9% 部分坏死6.3%。2016年APS报道的NSM术后乳头坏死发生率为:5.9%,其中2013年之前为8.7%,2013年之后为3.4%,该结果提示随着该术式的推广,乳头坏死发生率明显下降。
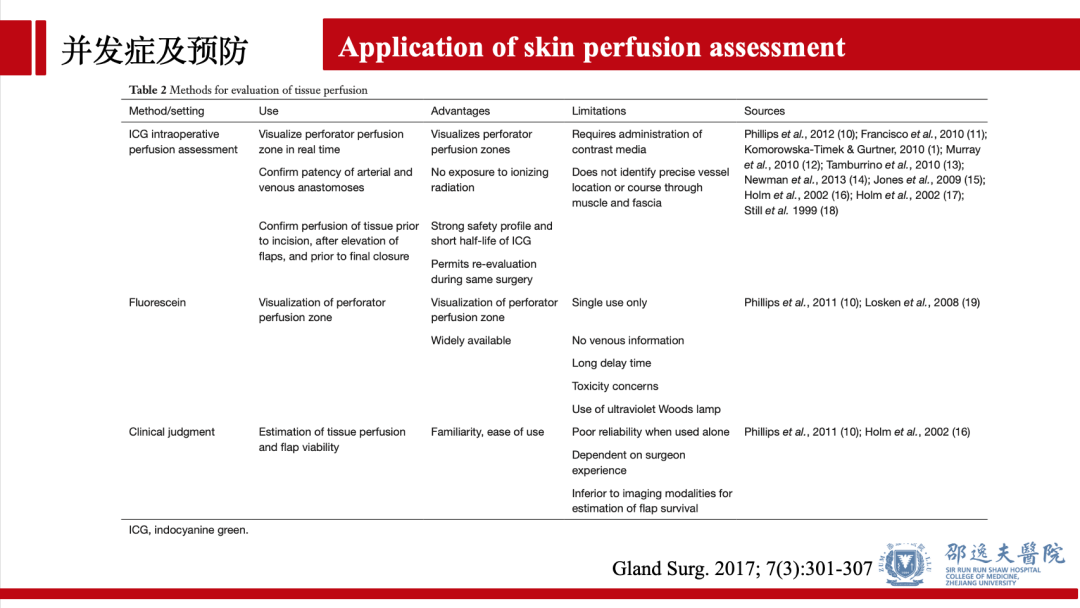
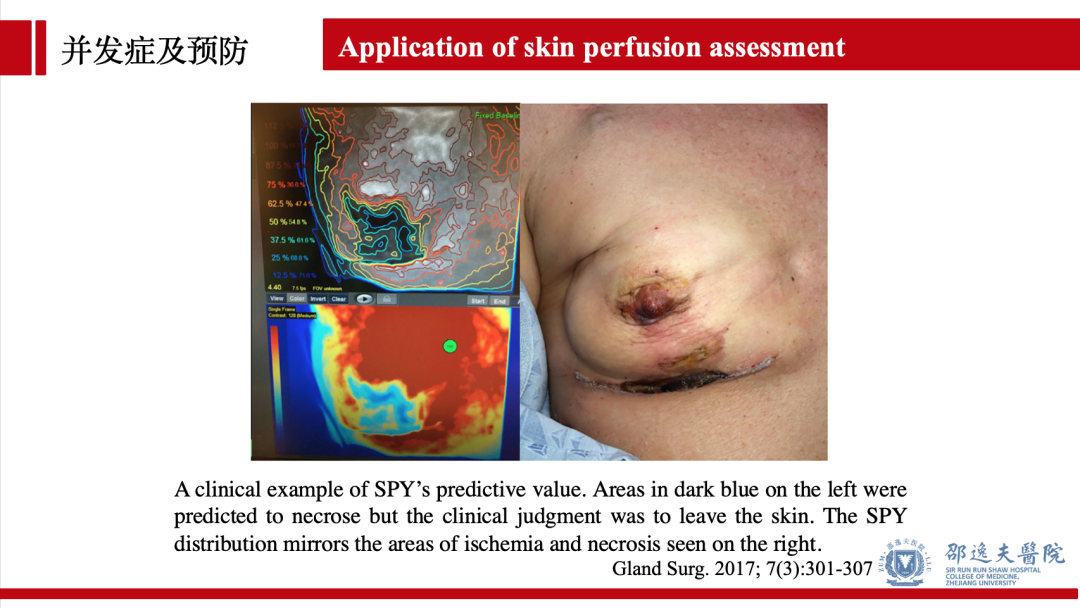
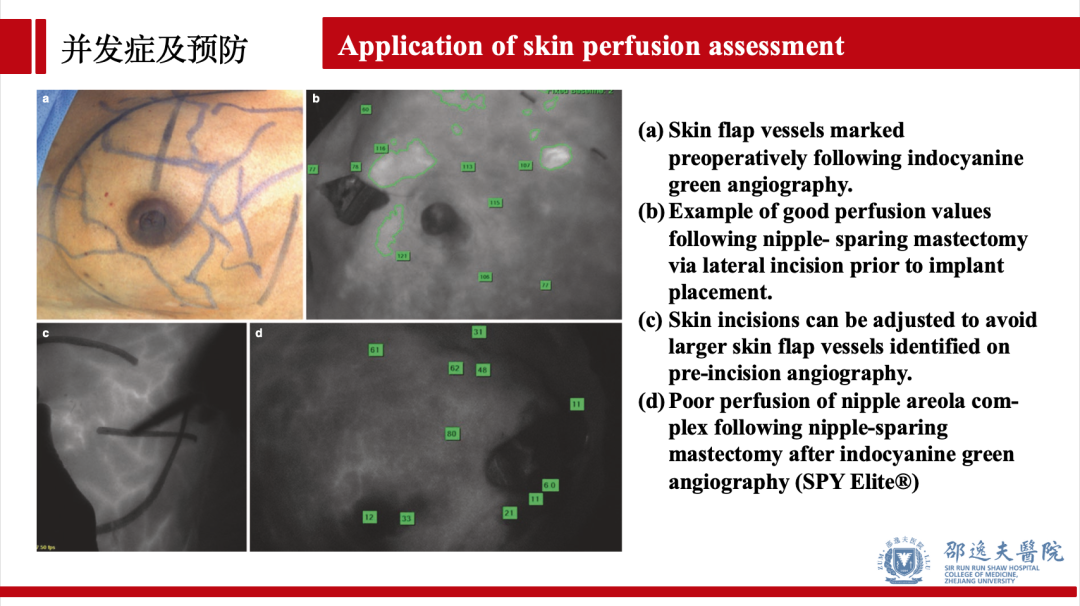
目前可通过多种方式预防和预测NSM术后乳头及皮瓣坏死,包括术前/术中多种显像技术的应用,如吲哚菁绿显影技术等。


目前世界范围内有多种假体和补片可供选择,但国内相对选择性较少。希望未来几年有更多优质价廉的乳房重建耗材进入市场,中国临床医生在选择假体重建时不再捉襟见肘。

一步法与两步法植入物乳房重建技术各有优缺点,何种方式更优,目前尚未定论。我们期待吴炅教授发起的CBCSG-040临床试验的结果。
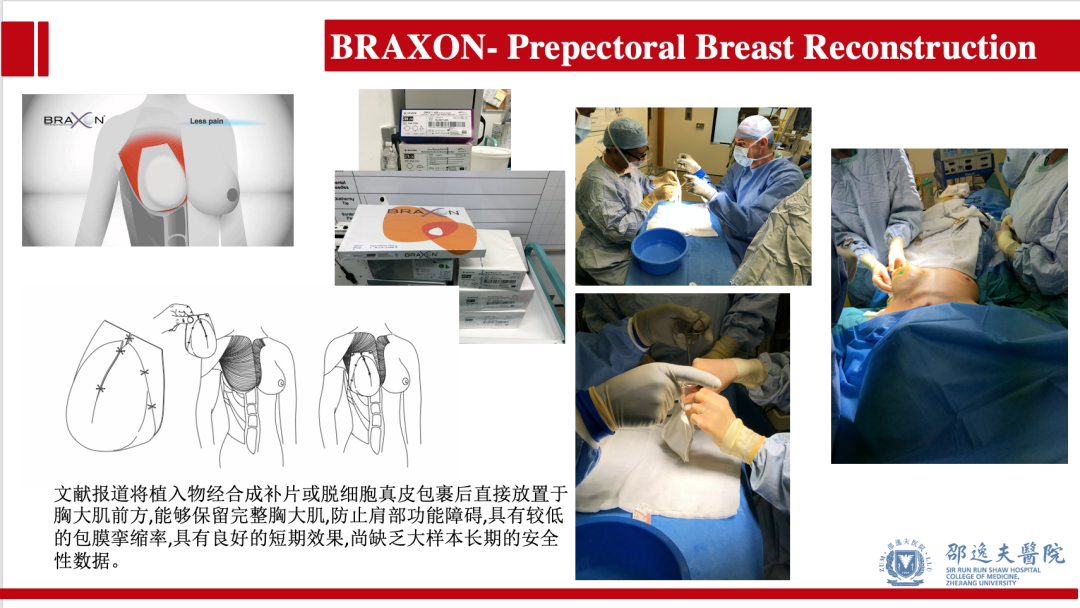
胸肌前假体乳房重建在国外已逐步开展(如笔者曾经进修的英国伦敦圣乔治医院乳腺中心和剑桥大学附属阿登布鲁克医院乳腺中心已广泛开展胸肌前假体乳房重建),但该术式缺乏大样本长期随访数据。该术式有一定的优势,值得进一步关注。
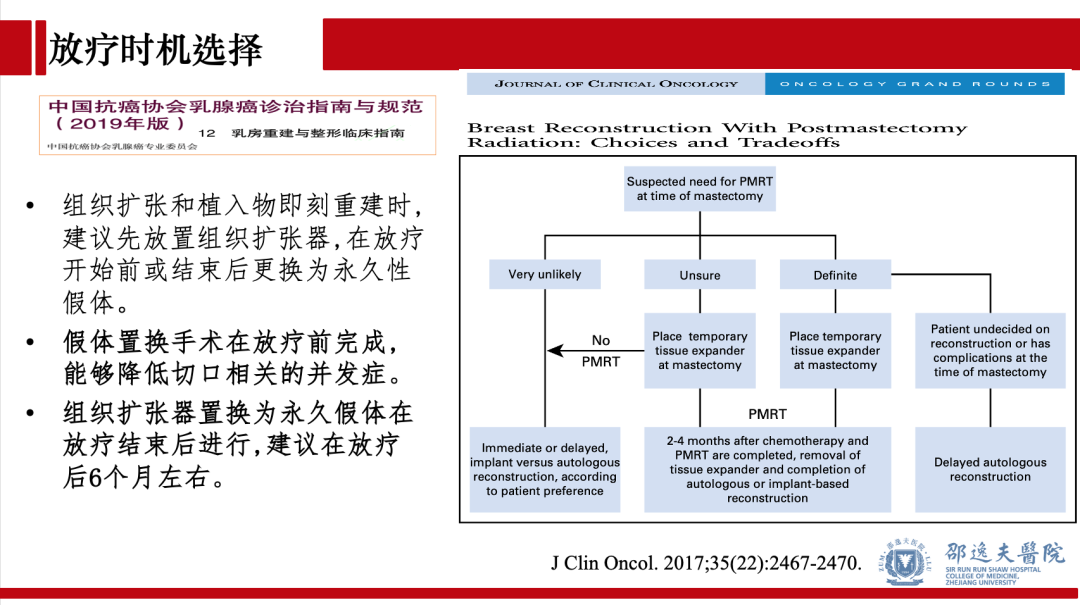
NSM联合即刻扩张器或假体乳房重建术后,若临床和或病理提示需行辅助放疗时,需要与放疗科充分沟通放疗最佳时机。目前组织扩张和植入物即刻重建时,建议先放置组织扩张器,在放疗开始前或结束后更换为永久性假体。假体置换手术在放疗前完成,能够降低切口相关的并发症。组织扩张器置换为永久假体在放疗结束后进行,建议在放疗后6个月左右。
周济春博士总结及点评
随着临床经验的逐步积累,保留乳头乳晕单乳切除术(NSM)在乳腺癌综合治疗中的地位逐步提升。尽管手术适应症日益扩大,临床实践过程中仍需与患者充分沟通术后乳头乳晕区肿瘤复发风险。适当的患者选择,严格筛查乳头隐匿性侵犯高危因素,术中常规行乳头后方切缘状态监测。充分的术前/术中/术后乳头乳晕血供评估,可有效降低手术相关并发症。一步法和二步法乳房重建各有优缺点,在无确切临床试验证据的情况下,各个中心应根据自身特点进行选择。胸肌前放置假体有诸多优势,但仍然需长期随访数据支持。放疗时机的选择应与放疗科进行充分沟通,选择最适时机。