警惕DLBCL中枢侵犯 这些防治策略一定不能少
弥漫大B细胞淋巴瘤(DLBCL)是最常见的非霍奇金淋巴瘤的病理亚型,约占其中30%-50%左右。约30%-70%的DLBCL患者通过化疗、造血干细胞移植手段达到临床治愈的目的。然而,仍然有30%左右患者很快复发,特别是少数患者可能出现中枢神经系统(CNS)侵犯,严重危害者甚至危及生命。
那么,在临床中可以通过哪些指标预测CNS侵犯,又该如何防止DLBCL的CNS侵犯呢?
1DLBCL的CNS侵犯发生率
随着20多年前利妥昔单抗的应用,美国DLBCL患者的5年生存率提高至70%。尽管如此,仍然有少数患者(2%-4%)发生CNS侵犯,一旦发生,中位生存期仅仅2-5个月,同时,由于脑膜侵犯的隐蔽性,缺乏典型的临床症状或者体征,往往只能通过脑脊液细胞学或流式细胞术才能诊断,而如此一来,便增加了CNS复发的风险,也增加了死亡率。
2DLBCL发生CNS侵犯的高危因素
DLBCL发生CNS侵犯的高危因素应结合临床及其疾病的分子学特征来进行考量。
1 高IPI评分及发生于特殊部位的淋巴瘤容易发生CNS侵犯。
德国高级别淋巴瘤研究组(the German High Grade NHL Study Group)和英国剑桥癌症协会(BCCA)开发和验证了CNS-国际预后指数(IPI)作为CNS侵犯的危险分层工具。
研究人员在本次研究中纳入2164例患者,确认了5个CNS危险因素,结果包括4个传统的IPI因素(除去大于一个结外受累)加上肾脏或者是肾上腺受累,患者依据危险因素的多少,分为低危(0-1分)、中危(2-3分)、高危(4-6分)三组(表1):
表1 CNS-IPI
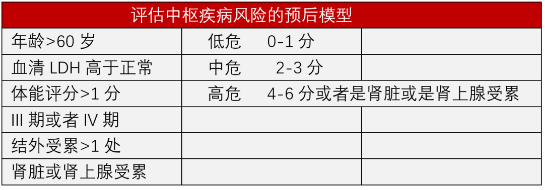
使用该模型预测2年的CNS复发率是分别是0.8%,3.9%和12%,差异具有统计学意义。另外一项BCCA的研究纳入了1597例病例(详见下图1),也证实了上述结果。在两个研究中还发现:>一个结外的部位,睾丸、眼眶受累,心包受累和骨髓侵犯也属于CNS侵犯的高危因素。

图1 基于CNS-IPI评分,CNS复发风险Kaplan-Meier曲线
2 依据细胞起源及分子分型来看,高级别B细胞淋巴瘤伴MYC、BCL-2和/或BCL-6重排的淋巴瘤患者是CNS复发的高危人群;
DLBCL除了根据传统的细胞起源分型(COO)以外,分子遗传学分型近来备受重视,其中伴有MYC、BCL2和/或BCL6基因重排的“双打击”、“三打击”淋巴瘤也是CNS侵犯的高危因素。文献报道,CNS受累发生在初诊时或者是复发时,这类人群中可以高达50%。
另外,免疫组化发现C-MYC、BCL-2阳性的“双表达”DLBCL患者在2年时CNS复发风险是9.7%,而非双表达患者是2.2%(p=0.001),且孤立于细胞起源因素和CNS-IPI,提示“双表达”可能也是CNS侵犯的一个高危因素。
最新一期Blood杂志发表的一项美国研究纳入了26个DLBCL病例,分为有CNS复发和无CNS复发组,采用二代测序(NGS)方法检测了592个基因序列,结果发现基因分型和CNS复发存在着一定的联系,提示某些基因亚型容易出现CNS复发及结外侵犯,如MCD亚型就占了近一半的CNS复发的病例。
3 如何诊断DLBCL发生CNS侵犯?
DLBCL一旦发生CNS侵犯,其主要临床表现仍然是头痛呕吐,视乳头水肿。磁共振、脑脊液流式可有阳性发现,病理检查找到肿瘤细胞。
4 如何预防和治疗?
中国临床肿瘤学会(CSCO)淋巴瘤诊疗指南2020版的推荐如下:
建议对CNS-IPI高危,HIV感染、高级别B细胞淋巴瘤伴MYC、BCL-2和/或BCL-6重排、睾丸淋巴瘤的患者进行CNS预防;
推荐对淋巴瘤侵犯乳腺、子宫、副鼻窦、硬膜外、骨、骨髓的患者行CNS预防;
具体方案为鞘内注射甲氨蝶呤±阿糖胞苷或是大剂量甲氨蝶呤(HD-MTX)(≥3.0g/m2)静滴作为预防;如果发生受累,则考虑加HD-MTX(≥3.0g/m2)加入到全身治疗方案中。
总之,DLBCL的CNS预防在DLBCL的全程管理中有很重要的位置,我们对初治的DLBCL患者,首先要特别关注一点的就是CNS复发风险的高低问题。在标准免疫化疗方案实施的基础上,不失时机的介入腰穿和鞘注预防,有助于延长患者的无复发生存(RFS)时间,提高患者的生存质量。
参考文献:
[1]Impact of dual expression of MYC and BCL2 by immunohistochemistry on the risk of CNS relapse in DLBCL Kerry J. Savage, blood 2016 127:2172-2188
[2]Advances in risk assessment and prophylaxis for central nervous system relapse in diffuse large B-cell lymphoma Qualls,D; Haematologica .2019 01;104(1):25-34
[3]中国临床肿瘤学会淋巴瘤诊疗指南 2020 :53