肠癌案例 KRAS基因突变型乙状结肠腺癌伴多次复发转移病例分享
乙状结肠是位于降结肠和直肠之间的一段,因该段肠管常呈“乙”字形弯曲,故有此名。按结直肠癌发病位置的不同进行分类,乙状结肠癌属于左半结肠癌,左半结肠癌和右半结肠由于胚胎起源不同导致左、右半结肠癌的临床特征、组织学、分子生物学差异,因此对于左、右半结肠癌的治疗应采取不同的方式。乙状结肠癌的治疗首先应强调手术治疗,并注重联合术前化疗、放疗等综合治疗方法以提高手术切除率、降低复发率、提高生存率。对于KRAS突变型的结直肠癌患者,由于贝伐珠单抗适应症更广泛、一线治疗失败后后线选择方案更多等因素,导致贝伐珠单抗在KRAS突变型左右半结直肠癌的治疗中应用更广泛。为此,华中科技大学同济医学院附属协和医院MDT团队为您带来一例KRAS基因突变型乙状结肠腺癌伴多次复发转移病例分享
病例详情
基本情况
患者,男,53岁。
主诉:因“发现肝脏占位1月,确诊结肠癌1周”于2014.11.17就诊。
2014.10月厦门一医院B超体检发现肝内低回声结节(左内叶大小约3.5*3.5cm,右前叶大小约0.7*0.6cm),CEA>100ng/ml。
肠镜示横结肠、降结肠各见2个直径约0.6和1.0cm息肉隆起,降乙状结肠结合部,距肛缘26-30cm处见1/2周径粘膜隆起溃烂,表面粗糙,周边堤样隆起,活检病理示降乙交界中分化管状腺癌,结肠多发腺瘤。
辅助检查
ECOG评分0分;心肺(-);腹平软,无压痛反跳痛,肝脾肋下未及,移动性浊音(-);双下肢未见水肿,病理征(-)。
相关检查:
血常规、肝肾功能电解质无异常。
肿瘤标志物:CEA 190.8ng/ml,CA199 41.5u/ml。
基因检测:KRAS 12号密码子突变,BRAF V600E位点未见突变, pMMR。
胸部CT:未见异常。
肠道EUS及肝脏MRI 见下:
超声内镜检查结果:乙状结肠距肛缘约25cm见环周不规则新生物,肠腔狭窄,进镜困难,超声扫查病灶近肛端处肠壁增厚,约1.2cm,呈低回声改变,所见区域固有肌层、外膜尚完整。
诊断:乙状结肠浸润性病变。
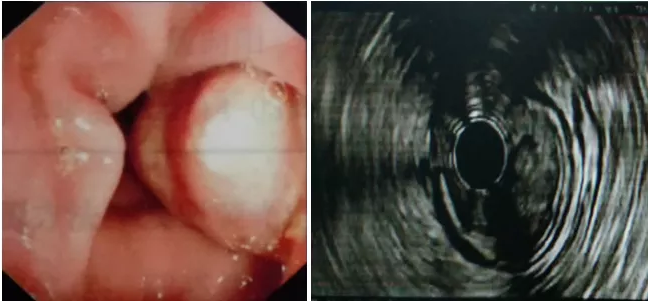
肠镜检查
MRI检查结果:肝脏多发异常信号影,多为转移瘤。
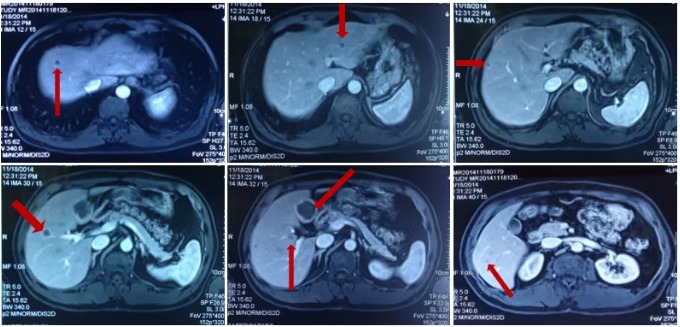
肝脏MRI检查
诊断:乙状结肠癌肝转移(cTxN+M1a)。
第一次MDT讨论
2014.11.18经MDT讨论:
考虑肝内病灶R0切除困难,ESMO指南分组在组0及组1之间,建议先行化疗联合靶向治疗。
诊疗经过
2014.11.19-2015.01.10行4周期mFOLFOX6+贝伐珠单抗治疗。
4周期疗效疗效评价为PR。
肿瘤标志物CEA:
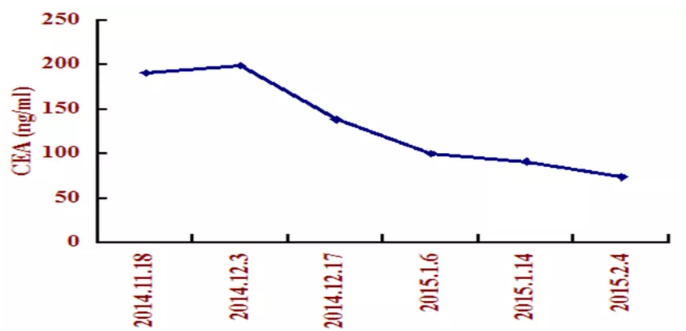
CEA变化情况
超声内镜复查结果:进镜至距肛门约30cm乙状结肠处见一枚长蒂息肉,息肉大约1.8cm,表面充血糜烂。距肛门约25cm乙状结肠见环周溃烂,肠腔狭窄,进镜尚可通过。超声扫查显示乙状结肠溃烂处肠壁增厚,最厚处达6mm,层次消失,呈较均匀低回声改变,浆膜层突破。肠壁外未见明显肿大淋巴结。
诊断:乙状结肠浸润性病变、乙状结肠息肉。

超声内镜复查结果
MRI复查结果:疗效评价PR(靶病灶缩小32%)。
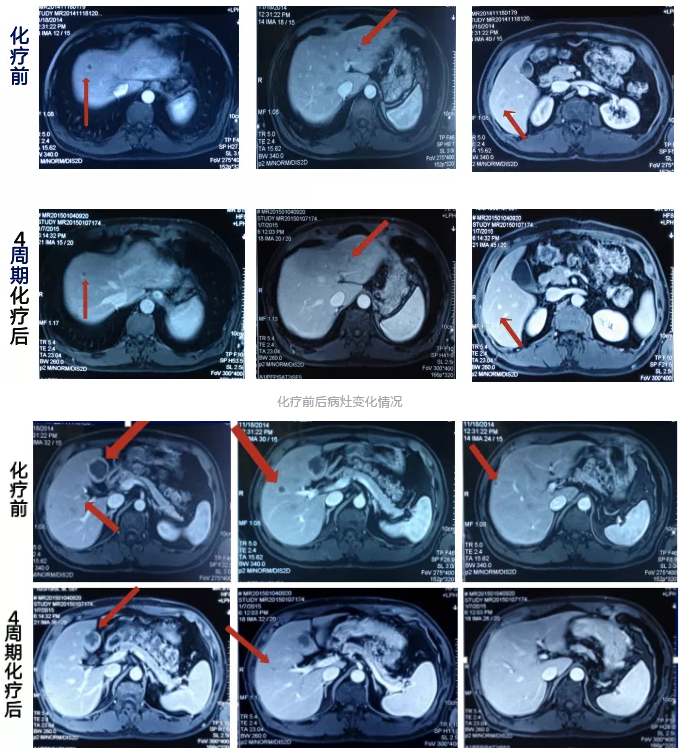
化疗前后病灶变化情况
第二次MDT讨论
2015.01.13:化疗后肝脏转移灶较前明显缩小,考虑行原发灶及肝脏转移灶同期切除联合术中消融。
2014.01.15-2015.02.06 行2周期mFOLFOX6化疗。
2015.03.13行腹腔镜下乙状结肠癌根治术+肝转移灶切除术+肝转移射频消融术。
术前彩超定位肝脏转移小病灶2处,直径约1cm,分别行射频消融;术中见乙状结肠肿瘤约6*5*4cm,突出浆膜,周围粘连致密;肝脏膈面胆囊前方一较大转移灶。
术后病理示乙状结肠中分化腺癌侵及肠壁全层及肠壁外脂肪组织,伴肠系膜癌结节形成及肝脏转移,侵及神经,切缘-,肠周淋巴结14枚未见癌转移。
术后MRI复查:
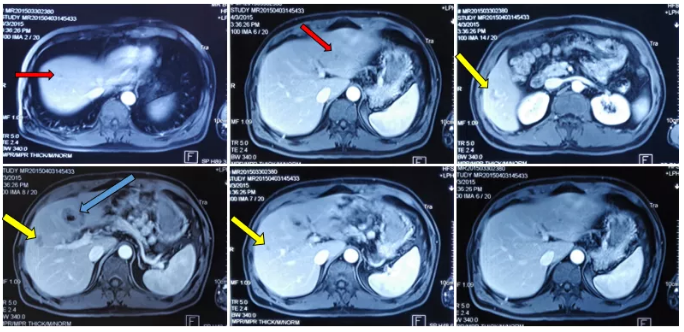
病灶变化情况
术后诊断:乙状结肠癌肝转移综合治疗后(ypT4aN1cM1a,IVa,肝)。
术后 2015.04.02 始行术后2周期mFOLFOX6化疗,4周期mFOLFOX6联合贝伐珠单抗化疗,末次化疗2015.06结束。
MRI复查结果:
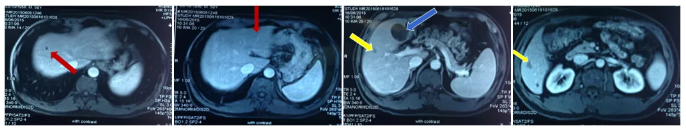
病灶变化情况
术后肿瘤标志物CEA变化:末次化疗结束后肿瘤标志物CEA降至正常。
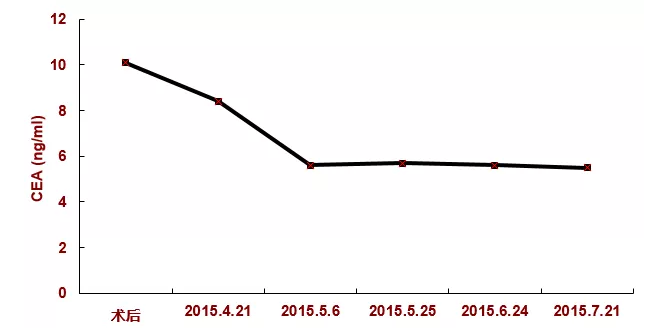
CEA变化情况
术后于2015.07-2016.12行贝伐珠单抗维持治疗,于2016.02始出现CEA进行性升高,于2016.12.15复查MRI示肝脏多发占位,考虑转移瘤,较前明显增多,CEA 60ng/ml。
MRI复查结果:
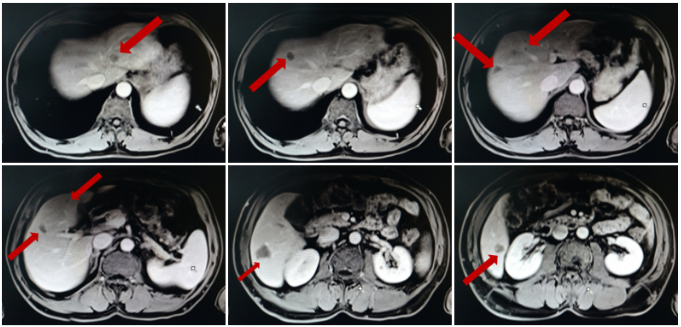
病灶变化情况
第三次MDT讨论
2016.12.20:患者转移病灶虽然多(>5个),累及左右叶,但周围无重要器官,无肝外转移,仍存在局部治疗机会,建议二线化疗后积极局部治疗。
2016.12.22-2017.02.05行4周期FOLFIRI治疗。
4周期疗效疗效评价为SD。
肿瘤标志物CEA:
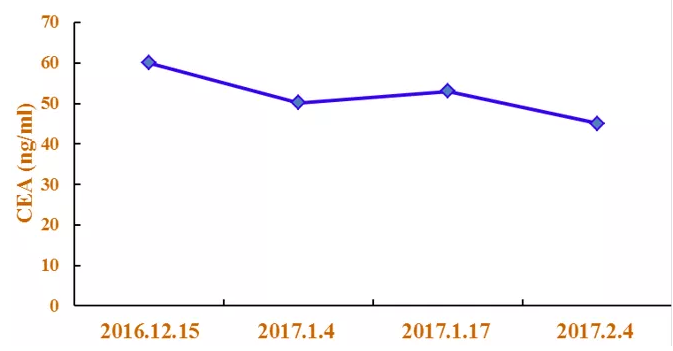
CEA变化情况
MRI复查结果:
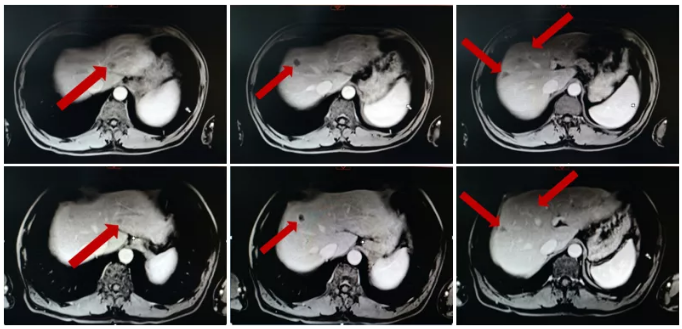
病灶变化情况
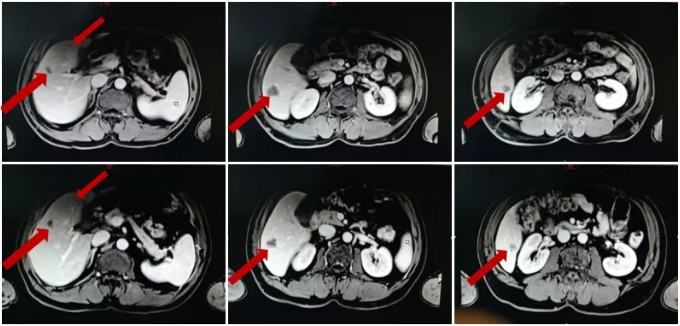
病灶变化情况
2017.02.23 腹腔镜下右半肝切除+左肝转移灶微波消融术+胆囊切除术,术中B超见肝右前叶及后叶内多处转移灶,最大处位于右后下叶,直经约2cm*2cm,肝左外叶见一处转移灶,大小约1cm*1cm。病理示(右半肝)中分化腺癌,结合免疫组织化学及临床病史,符合转移性结肠腺癌。
术后患者肿瘤标志物CEA降至正常。
MRI复查结果:
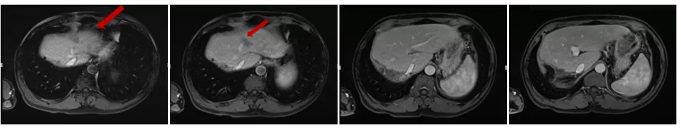
病灶变化情况
2017.03.28-2017.05.16行4周期FOLFIRI。
肿瘤标志物CEA:
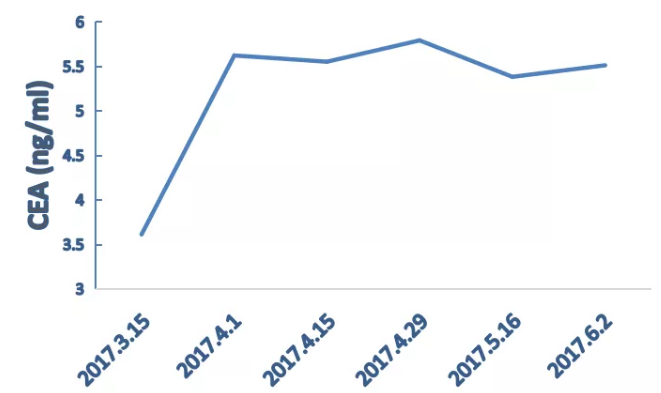
CEA变化情况
2017.12 复查提示CEA 16.16 ng/ml,CA 125 111.2 u/ml,肺部CT提示双肺及叶间裂胸膜处多发小结节。
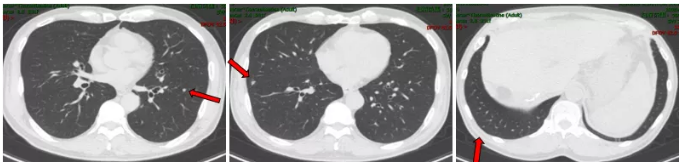
肺部CT检查
2017.12复查 MRI示:肝左外叶见一斑片状稍长T1稍长T2信号影,横截面约1.4cm×1.4cm,增强扫描边缘强化。
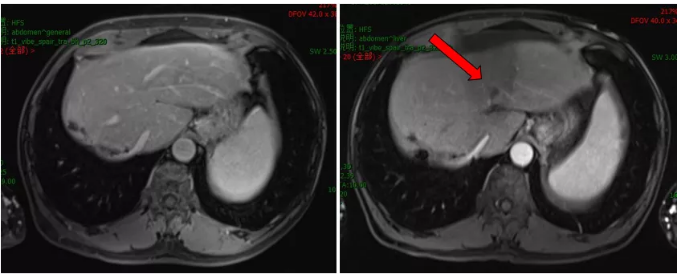
肝脏MRI检查
第四次MDT讨论
2017.12.18:患者现诊断为结肠癌综合治疗后(IV期,肺,肝),不可手术切除,治疗目的为姑息治疗,考虑既往FOLFOX方案有效,且无神经毒性,建议FOLFOX联合贝伐珠单抗。
2017.12.20-2018.03.05行4周期FOLFOX4联合贝伐珠单抗治疗。
期间出现II度白细胞下降,II度血小板下降,II度肝功能不良。
肿瘤标志物:
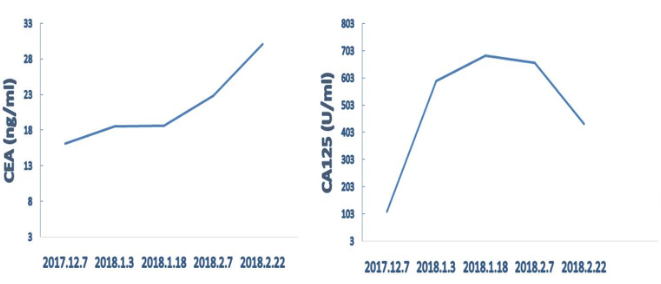
肿瘤标志物变化情况
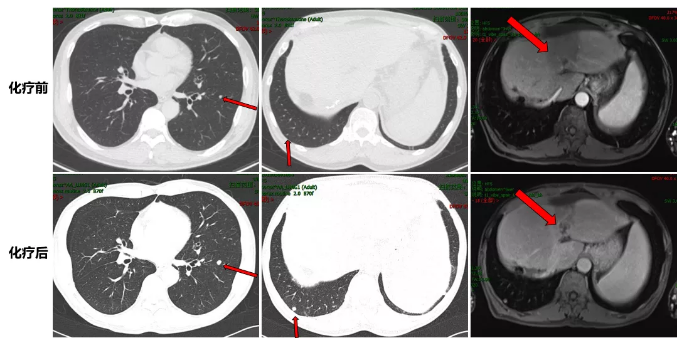
化疗前后病灶变化情况
第五次MDT讨论
2018.03.15患者现疗效评价为PD,且患者体能状态较前下降(ECOG 1分),化疗期间出现II度骨髓抑制及肝功能不良,建议更改瑞戈非尼治疗。
2018.03.20始予以行瑞戈非尼联合PD1单抗Keytruda。
肿瘤标志物:
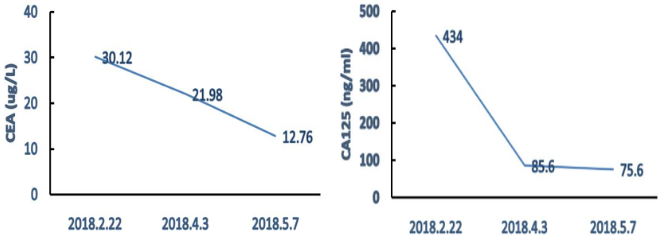
肿瘤标志物变化情况
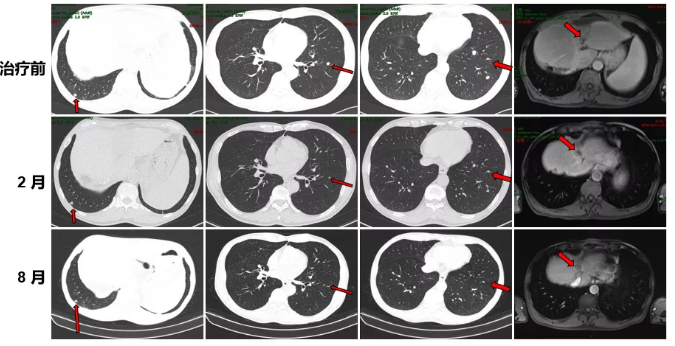
治疗前后病灶变化情况
2018.03-2019.08予以行瑞戈非尼联合Keytruda。
肿瘤标志物:
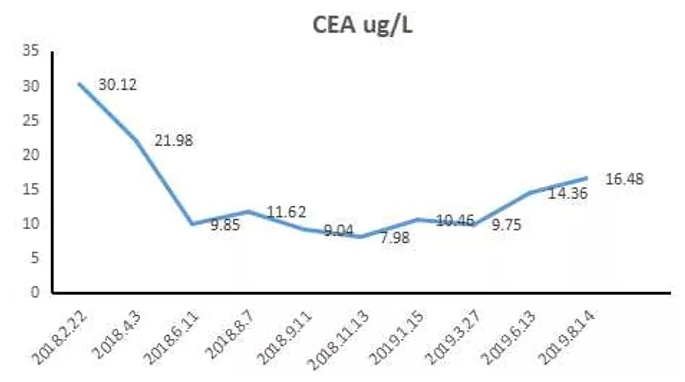
CEA变化情况
2019.08.18 MRI示腹膜后一增大淋巴结,约2.2cm×1.3cm,DWI弥散受限,环形强化,较前增大,考虑淋巴结转移。
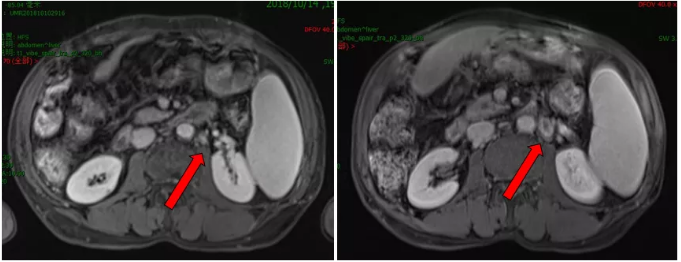
影像学检查
第六次MDT讨论
2018.08.19患者现仅腹膜后淋巴结出现进展,其他部位稳定,建议全身治疗不变,行腹膜后淋巴结放疗。
2019.08.26-2019.09.06予以行腹膜后淋巴结姑息放疗45GY/25f。
2019.08-2019.11继续行瑞戈非尼联合PD1单抗Keytruda。
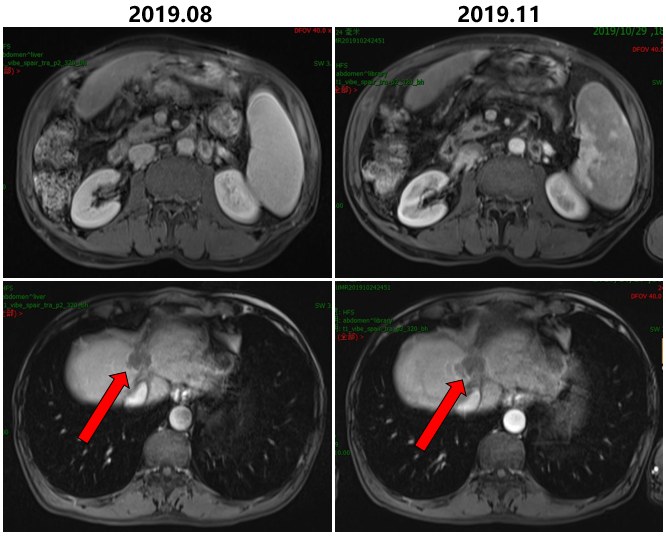
治疗前后病灶变化情况
2019.11.04始予以行肝脏病灶射波刀放疗48GY/8F。
继续行瑞戈非尼联合PD1单抗Keytruda。
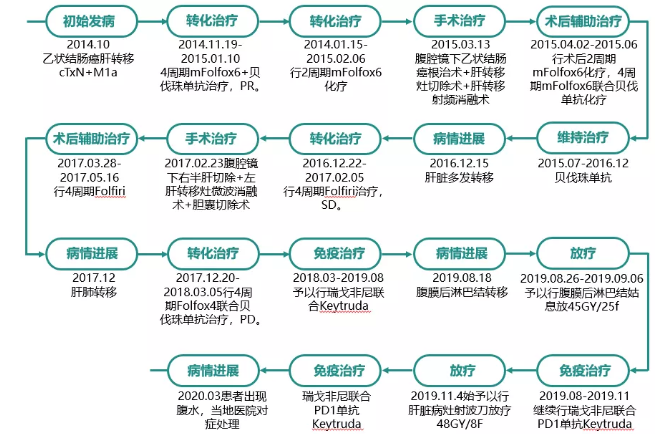
病程回顾
病例小结:
这是一例初始不可手术切除的乙状结肠癌肝转移患者,并伴有KRAS基因突变,通过包括手术、射频、放化疗、靶向治疗及免疫治疗在内的多学科综合手段使患者获得了长期生存,整体治疗过程中在多个关键性的节点无一不体现了MDT的优势。面对肿瘤患者不断变化的病情,不抛弃,不放弃,尽最大努力为患者博最大获益,这正是我们MDT一直追寻的理念!